- 12thAnnual Pharamaceuticals Report
- Tabelle 1. Nehmen Sie eine Rote-Augen-Geschichte
- Erste Schritte
- Tabelle 2. Other Possible Red Eye Causes
- Virale Konjunktivitis
- Allergische Konjunktivitis
- Bakterielle Konjunktivitis
- Trockenes Auge
- Eine aufschlussreiche neue Therapie gegen Rötungen
- Episkleritis
- Rosazea
- Subkonjunktivale Blutung
- Kontaktlinsenverschleiß
- Hornhautkomplikationen
- Uveitis
- Praxisperlen
12thAnnual Pharamaceuticals Report
Schauen Sie sich die anderen Artikel in der Ausgabe dieses Monats an:
Medikamente gegen trockenes Auge: Neue Ansätze für ein altes Problem
Die sich verändernde Landschaft der Glaukomtherapie
Das rote Auge ist nach wie vor ein häufiges Problem sowohl in der Augenheilkunde als auch in der medizinischen Grundversorgung. Obwohl nur wenige epidemiologische Daten über die Rote-Augen-Präsentation vorliegen, bedarf es keiner umfassenden Studie, um die sozioökonomischen Auswirkungen auf unsere Bevölkerung zu erkennen. Verlorene Schul- und Arbeitszeit sowie die Kosten für Arztbesuche und Verschreibungen verschlimmern häufig das Leiden der Patienten. Wenn die Erkrankung auftritt, können Optiker diese Belastung der roten Augen durch eine genaue Diagnose und einen sofortigen Beginn der Behandlung minimieren, auch wenn sie palliativ ist.
Tabelle 1. Nehmen Sie eine Rote-Augen-Geschichte |
|
| Symptome | Juckreiz, Brennen, Reißen, Ausfluss (eitrig, schleimig, serös), Schmerzen, Fremdkörpergefühl, Photophobie, Diplopie, verschwommenes Sehen |
| Beginn und Verlauf | Dauer, akut vs. chronisch, progressiv oder stationär |
| Ort | Einseitig oder beidseitig |
| Augenanamnese | Frühere Episoden, vorherige Exposition gegenüber infizierten Personen, Trauma oder chemische Verletzung, Kontaktlinsenverschleiß, Verwendung von topischen oder rezeptfreien Tropfen; aktuelle Therapieversuche |
| Anamnese | Kürzliche Infektionen oder Erkrankungen der oberen Atemwege, Atopie, dermatologische Zustände, gründliche Überprüfung der Systeme, aktuelle Medikamente |
| Sozialgeschichte | Umweltfaktoren (Computernutzung, Beruf, Hobbys, Rauchexposition, Sexualgeschichte, falls zutreffend) |
Erste Schritte
Wie bei jedem Bürobesuch ist eine gründliche Historie von entscheidender Bedeutung (Tabelle 1). Nach der Anamnese sollten Kliniker den Lokalisierungsprozess mit einer groben Untersuchung außerhalb der Spaltlampe bei eingeschalteter Raumbeleuchtung beginnen. Beachten Sie insbesondere die Haut, das Gesicht, die Hände und die Nägel des Patienten. Manchmal kann die Antwort direkt vor uns liegen, wie bei Rosazea-bedingtem Rhinophym. Am wichtigsten ist, dass der Patient in alle Blickpositionen schaut. Dies bietet eine de-vergrößerte Ansicht, die Ihnen helfen kann, Intra- oder Inter-Augen-Asymmetrien zu erkennen, zusätzlich zu einer adäquaten Adnex-Beobachtung.
Das Auge erscheint aufgrund der Erweiterung der Blutgefäße rot. Die Ziliarinjektion, die aus der Erweiterung der vorderen Ziliararterienäste resultiert, impliziert eine Entzündung der Hornhaut, der Iris oder des Ziliarkörpers (Abbildung 1).1 Die Bindehautinjektion beruht jedoch auf einer Erweiterung der posterioreren und oberflächlicheren Bindehautgefäße, was zu einer dramatischeren Injektion führt.1 Obwohl nicht oft verwendet, gibt es Bindehaut-Bewertungsskalen, um eine genaue und konsistente Beurteilung der Bulbarrötung sowohl zwischen den Besuchen als auch zwischen den Gruppenpraktikern zu erhalten.2 Externe Fotografie ist eine weitere Option.
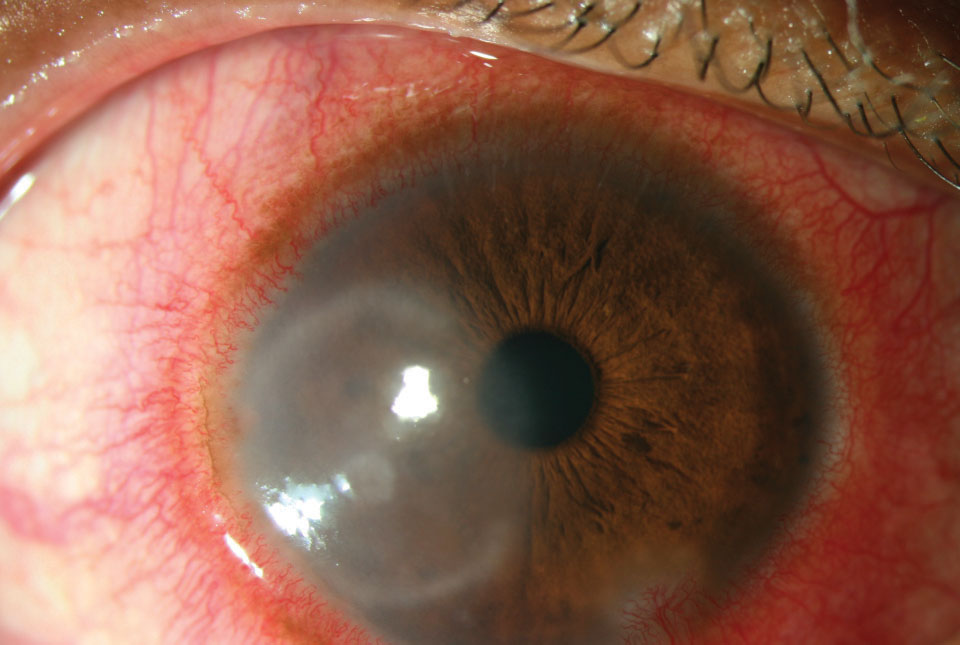
Abb. 1. Intensive Ziliarspülung durch Pfefferspray-Exposition. Klicken Sie auf das Bild, um es zu vergrößern.
Beginnen Sie die visuelle Untersuchung wie immer mit einer Beurteilung der Sehschärfe. Verwenden Sie bei Bedarf ein topisches Anästhetikum bei einem Patienten mit Hornhautabrieb oder Fremdkörper. Der einzig akzeptable Aufschub wäre bei Säure- oder Alkaliverletzungen, die ein echter Augennotfall sind und eine sofortige Spülung Vorrang vor der Messung der Sehschärfe hat. Die Beurteilung der Pupille und der extraokularen Motilität ist der Schlüssel zur Überprüfung auf eine mittelerweiterte Pupille bei Winkelverschluss oder Muskeleinschränkung im Einklang mit orbitaler Cellulitis.
Messen Sie während der Spaltlampen-Biomikroskopie den Schweregrad einer Photophobie. Evert sowohl Ober- als auch Unterlid und achten Sie besonders auf das Unterlid, da sich manchmal ein Bindehautfremdkörper in einer Falte in der Palpebralfissur versteckt. Identifizieren Sie bei Konjunktivitis die Art der morphologischen Reaktion: papillär, follikulär, membranös / pseudomembranös, vernarbend oder granulomatös.
Geben Sie als nächstes Färbemittel wie Fluorescein ein und denken Sie daran, dass Rose Bengal mehr sticht als Lissamingrün. Bewerten Sie bei einseitigen Erkrankungen immer das andere Auge, achten Sie jedoch bei Verdacht auf Viruserkrankungen auf Kreuzkontamination.
Tabelle 2. Other Possible Red Eye Causes
- Vernal conjunctivitis
- Atopic conjunctivitis
- Toxic/chemical conjunctivitis
- Elevated episcleral venous pressure
- Angle closure
- Malignancies
- Peripheral ulcerative keratitis
- Mechanical (mucus fishing)
- Phlyctenular keratoconjunctivitis
- Giant papillary conjunctivitis
- Reactive arthritis
- Cicatricial pemphigoid
- Erythema multiforme
- Floppy eyelid syndrome
- Orbital pseudotumor
- Dakryozystitis
- Canaliculitis
- Trichiasis
- Entropium
- Hordeola
- Pinguecula
- Pterygie
- Hornhautinfiltrat/Ulkus
- Dysfunktion der limbalen Stammzellen (Abbildung 5)
Desinfizieren Sie das Applanationstonometer bei der Messung des Augeninnendrucks (IOD) ordnungsgemäß mit 1: 10 verdünntem Bleichmittel, wie sowohl von den Tonometerherstellern als auch von den Zentren für die Kontrolle und Prävention von Krankheiten empfohlen.3alkoholtücher mit 70% Isopropylalkohol und 3% Wasserstoffperoxid werden nicht empfohlen. Alternativen zur Bestimmung des Augeninnendrucks sind Einweg-Tonometerspitzen, Rebound-Tonometrie und Geräte mit Schutzabdeckungen.
Nach einer gründlichen Beurteilung des vorderen Segments variiert die Entscheidung zur Dilatation zwischen den Praktikern und hängt von den Untersuchungsergebnissen oder der Anamnese ab. Zum Beispiel wäre eine verminderte Sehkraft sicherlich ein Grund, den Fundus vollständig zu bewerten. Ein anderes Beispiel wäre der Bericht eines Hochgeschwindigkeits-Fremdkörpers, der möglicherweise in das Auge eindringen könnte.
Klinischer Scharfsinn bestimmt die nächste Vorgehensweise. Das Befolgen von Algorithmen für rote Augen — von denen es viele gibt – kann von Vorteil sein. Obwohl es sich nicht um eine umfassende Liste handelt, umfassen einige häufige Diagnosen (Tabelle 2):
Virale Konjunktivitis
Konjunktivitis ist die häufigste Ursache für rote Augen, und Viren sind die am häufigsten anzutreffende Variante. Follikel sind das klassische klinische Zeichen, obwohl sie auch in Chlamydien und Medicamentosa gesehen werden können. Die Adenovirus-Serotypen sind verantwortlich für akute unspezifische follikuläre Konjunktivitis, chronische Keratokonjunktivitis, pharyngokonjunktivales Fieber (PCF) und epidemische Keratokonjunktivitis (EKC). Alle Formen zeigen präaurikuläre Lymphadenopathie, so palpieren Lymphknoten für alle Verdachtsfälle.
Unspezifische follikuläre Konjunktivitis zeigt leichte Anzeichen und Symptome, einschließlich Bindehauthyperämie und Lidödem. Der Krankheitsverlauf, der etwa drei Wochen dauert, kann von selbstlimitierend bis stark visuell schwächend reichen. Es ist angemessene Vorsicht geboten, um eine Ausbreitung des Virus auf die unmittelbare Familie und die Mitarbeiter des Patienten zu verhindern. Chronische Konjunktivitis dauert länger, kann nach Monaten der Ruhezeit wiederkehren und fällt normalerweise mit einer Infektion der oberen Atemwege zusammen. PCF präsentiert sich mit Pharyngitis und Fieber, ist hoch ansteckend und wird oft durch persönlichen Kontakt, Schwimmbäder oder Fomiten übertragen.
PCF-Behandlung ist meist palliativ, es sei denn, Pseudomembranen vorhanden sind (Abbildung 2). Die Aufklärung der Patienten ist von entscheidender Bedeutung und sollte die Vermeidung von Hautkontakt, die Desinfektion und Reinigung potenzieller Virusreservoirs sowie häufiges Händewaschen umfassen. Kinder und Erwachsene sollten so lange wie zulässig Schul- oder Arbeitsaufgaben vermeiden, bis sich der Zustand aufgrund der Neigung des Adenovirus zur Ausbreitung auflöst.
Povidon-Jod — traditionell zur Desinfektion vor der Operation verwendet — ist vielversprechend als Methode zur Kontrolle von Adenoviruspopulationen in EKC. Eine Studie ergab, dass Povidon-Jod die adenoviralen Titer im Vergleich zu 0,1% Dexamethason und künstlichen Tränen dramatisch reduzierte.4 Die Behandlung verbesserte auch Entladung, Hyperämie, oberflächliche punktförmige Keratitis und Pseudomembranbildung. Obwohl Povidon-Jod in einer 5% igen sterilen Lösung vorliegt, fanden die Forscher keinen Nutzen für Konzentrationen von mehr als 1% gegen Adenovirus.4
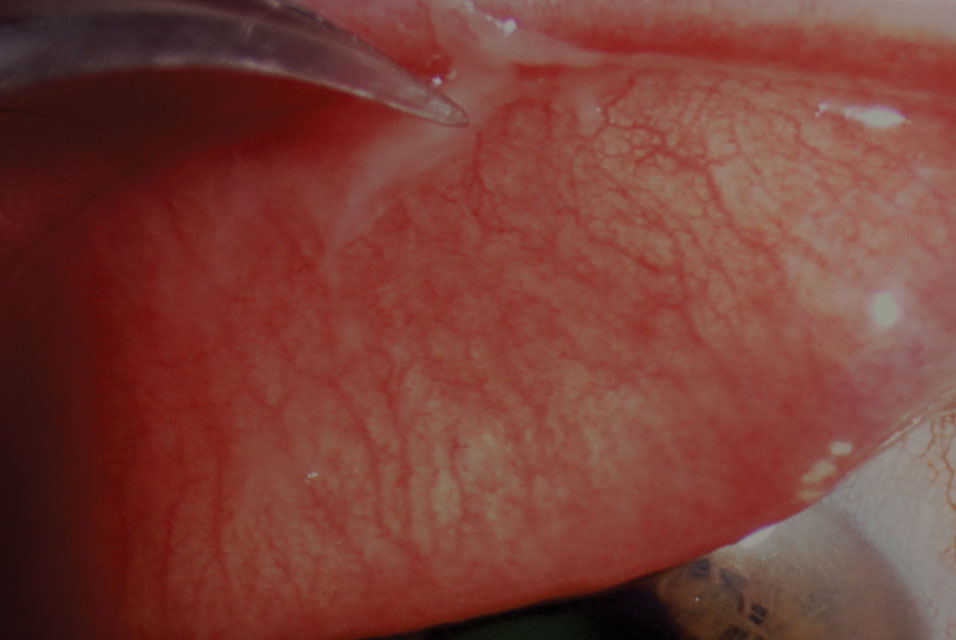
Abb. 2. Pinzettenentfernung einer Pseudomembran bei viraler Konjunktivitis. Klicken Sie auf das Bild, um es zu vergrößern.
Allergische Konjunktivitis
In den letzten Jahrzehnten ist ein dramatischer Anstieg allergischer Erkrankungen aufgetreten, was allergische Konjunktivitis zu einer häufig anzutreffenden Erkrankung macht.5 Diese bilaterale Pathologie, die saisonal (90% der Fälle) oder mehrjährig sein kann, weist ein Augenlidödem, eine Bindehautinjektion und einen serösen bis milden Schleimausfluss auf.6 Periorbitale venöse Stauung, bekannt als „allergische Shiner“, erscheint als dunkle Ringe in den unteren Adnexen und resultiert aus einer Ansammlung von Blut infolge einer Schwellung in den Nebenhöhlen. Juckreiz stellt das Markenzeichen Symptom. Typische assoziierte Faktoren sind Umweltallergene wie Gräser und Pollen, Umweltverschmutzung im Freien, Rauchexposition und Kontakt mit Tieren wie Hunden und Katzen. Eine Atopie in der Anamnese bei Vorliegen von Hornhauterscheinungen und verminderter korrigierter Sehschärfe kann eine Hornhauttopographie zur Beurteilung des atopischen Keratokonus rechtfertigen.
Als Erstbehandlung bei allergischer Konjunktivitis können Ärzte den Patienten raten, einfache Schritte zu unternehmen, z. B. die Exposition gegenüber einem Allergen zu reduzieren und kalte Kompressen, künstliche Tränen und Augenlidhygiene zu verwenden. Die Forschung zeigt eine therapeutische Wirkung auf die Anzeichen und Symptome einer allergischen Konjunktivitis mit kalten Kompressen und künstlichen Tränen allein nach Kontrolle der Pollenexposition.6 Topische okuläre Mittel – allein oder in Verbindung — sind eine weitere Option. Die Entscheidung für verschreibungspflichtige oder rezeptfreie Medikamente variiert je nach Arzt und Schweregrad der Erkrankung. Eine Allergiebehandlung kann für Patienten angezeigt sein, die nicht auf die Behandlung ansprechen.
Bakterielle Konjunktivitis
Dies ist die zweithäufigste Ursache für infektiöse Konjunktivitis, wobei eine Studie eine Inzidenz von 135 bei 10.000 Personen pro Jahr in den Vereinigten Staaten schätzt.7 Die wahre Inzidenz einer bakteriellen Konjunktivitis ist jedoch schwieriger zu bestimmen, da die meisten Fälle empirisch ohne Kultur behandelt werden und viele Fälle selbstlimitiert sind und ohne Intervention gelöst werden.
Die häufigsten Ätiologien sind Staphylococcus aureus, Streptococcus pneumoniae und Haemophilus influenza.8 Unkomplizierte Fälle können mit einem Breitspektrum-Fluorchinolon behandelt werden. Für pädiatrische Fälle ist Polytrim (Allergan) eine ausgezeichnete erste Option wegen seiner zusätzlichen Abdeckung von H. Influenza.
Patienten mit eitrigem Ausfluss und bilateraler Beteiligung. Die weitere Klassifizierung basiert auf dem Schweregrad und dem Vorhandensein von Membranen, Papillen oder Follikeln sowie gegebenenfalls der Kultur. Die Kenntnis der Krankheitsdauer und des Beginns (d. h., akut, hyperakut oder chronisch) ist der Schlüssel zum Erhalt einer Anamnese und kann die Liste der Differentiale schnell eingrenzen.
Chronische bakterielle Konjunktivitis beinhaltet oft verfilzte, verkrustete Wimpern, die eine große Oberfläche für Bakterien bieten (Abbildung 3). Dies führt zu Trichiasis, Teleangiektasien, Hordeola und Madarose. Vorhersehbar kann diese beträchtliche Bakterienbelastung eine minderwertige Hornhautfärbung und Ansammlung von Ausfluss verursachen. S. aureus ist die häufigste Ursache für chronische Fälle, gefolgt von Moraxella lacunata, einem stäbchenförmigen gramnegativen Bakterium. Zusätzlich zu den Lidern und Wimpern können die Canaliculi und der Tränensack als Bakterienreservoir für Actinomyces israelii und S. pneumoniae fungieren und Canaliculitis oder Dakryozystitis verursachen, die ähnlich wie chronische Konjunktivitis auftreten können.
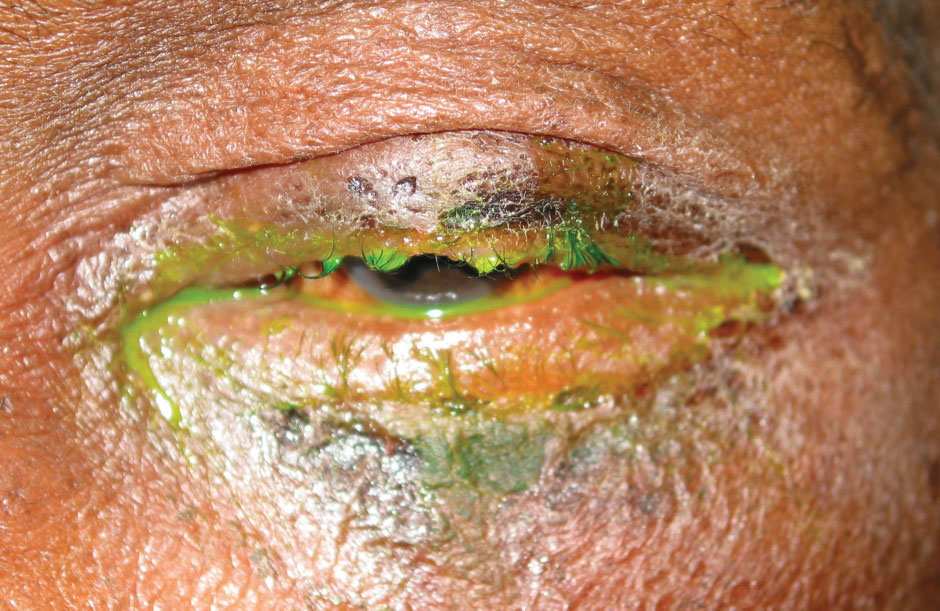
Abb. 3. Madarose und eitriger Ausfluss bei einem Patienten mit einer bakteriellen Infektion. Klicken Sie auf das Bild, um es zu vergrößern.
Akute bakterielle Konjunktivitis tritt schnell mit mukopurulentem Ausfluss, entzündeter bulbärer Bindehaut und Papillen auf. Die Symptome klingen normalerweise innerhalb von 14 Tagen ab. Geschwollene Lider, Chemose und übermäßiger mukopurulenter Ausfluss weisen auf die seltenere hyperakute Form hin. Hyperakute Fälle können auch mit Pseudomembranen und zarten präaurikulären Knoten auftreten. Aufgrund seiner starken Assoziation mit Neisseria gonorrhoeae und Neisseria meningitidis kann die Kultur bei schwerer Präsentation gerechtfertigt sein. Untersuchen Sie die Vorgeschichte einer sexuell übertragbaren Krankheit (STD) und ziehen Sie eine Blutuntersuchung in Betracht, wenn die Krankheit trotz Behandlung schnell fortschreitet.
Chlamydia ist die häufigste meldepflichtige STD in den Vereinigten Staaten und hat eine Inzidenz von 2,9 Millionen Menschen.9 Die Infektion wird durch C. trachomatis, C. pneumoniae und C. psittaci verursacht. C. trachomatis, der Erreger des Trachoms, erzeugt eine follikuläre Reaktion sowohl der oberen palpebralen als auch der limbalen bulbären Bindehaut. Eine eventuelle Vernarbung des letzteren Bereichs führt zu Herberts Gruben. Obwohl es in den Vereinigten Staaten selten ist, stellt es in anderen Ländern mit eingeschränktem Zugang zu Gesundheitsversorgung und Hygiene ein erhebliches Risiko dar.10 Eine durch C. trachomatis-Serotypen D-K verursachte Bindehautentzündung bei Erwachsenen ist jedoch in den Vereinigten Staaten ziemlich häufig. Diese Präsentation ist gekennzeichnet durch Follikel der palpebralen Bindehaut — mehr noch im unteren Fornix — und Ausfluss. Die Behandlungsoptionen umfassen 100 mg orales Doxycyclin zweimal täglich oder eine einzelne Azithromycin-Dosis von 1.000 mg.11
Ein neues Breitbandantiseptikum—Povidon-Jod 0,6% mit Dexamethason 0.1%-Die Untersuchung auf adenovirale und bakterielle Konjunktivitis ist vielversprechend. In einer Phase-II-Studie zeigte die QID-Dosierung eine statistisch signifikante Verbesserung der Raten der klinischen Heilung und der Viruseradikation im Vergleich zum Vehikel am sechsten Tag.12
Trockenes Auge
Patienten, die über trockenes Auge klagen, haben häufig auch rote Augen. Aber nur weil ein Patient über Trockenheit klagt, bedeutet das nicht automatisch die Diagnose trockenes Auge. Praktiker müssen eine vollständige Untersuchung des trockenen Auges einleiten, die einen validierten Fragebogen zum trockenen Auge und eine Tränenauflösungszeit umfasst, zusätzlich zur Meibographie (Fotografie) oder Meiboskopie (Durchleuchtung) und Expression, um den Meibom-Drüsenstatus zu bestimmen. Eine unvollständige Aufarbeitung könnte zu einer unangemessenen und ineffektiven Behandlung führen (z. B. Verschreibung von Doxycyclin bei einem Patienten mit signifikantem Drüsenverlust).
Eine aufschlussreiche neue Therapie gegen Rötungen
Patienten suchen häufig rezeptfreie Lösungen für ihre roten Augen. Die Verwendung von topischen Vasokonstriktoren wie Tetrahydrozolin und Naphazolin bietet jedoch nur eine vorübergehende Linderung der Hyperämie. Sie fördern oft übermäßigen Gebrauch aufgrund ihrer schnellen Tachphylaxie.
Die Markteinführung von Lumify (Brimonidintartrat 0,025%, Bausch + Lomb) bietet ein sicheres und wirksames rezeptfreies topisches Medikament gegen Hyperämie mit viel geringerem Risiko für Rebound-Hyperämie und Tachyphylaxie aufgrund seines selektiven Alpha-2-Wirkmechanismus.1 Niedrigere Augenrötungswerte nach einer Minute deuten auf einen schnellen Wirkungseintritt hin.1 Dosierung ist ein Tropfen in das betroffene Auge alle sechs bis acht Stunden, nicht viermal täglich zu überschreiten.
1. McLaurin E, Cavet MICH, Gomes PJ, Ciolino JB. Brimonidine ophthalmic solution 0,025% zur Verringerung der Augenrötung: Eine randomisierte klinische Studie. Optom Vis Sci. 2018;95(3):264-71.
Die Debridement-Scaling-Technik ist nützlich, um angesammeltes Gewebe und Ablagerungen von der Lidlinie (LOM) und dem keratinisierten Lidrand zu entfernen.13 Um dies zu erreichen, verwenden Sie eine seitliche Bewegung mit dem Golfschlägerspud entlang der LOM, um die mit Lissamingrün gefärbten Zellen zu entfernen.
Ärzte müssen Patienten über die chronische Natur der trockenen Augenkrankheit beraten. Exazerbationen treten auch bei Patienten auf, die normalerweise gut kontrolliert werden. Ärzte sollten ein spezielles künstliches Tränen- oder Lidpeeling-Produkt empfehlen, um sicherzustellen, dass der Patient die beste Therapie für seinen spezifischen Zustand des trockenen Auges verwendet (z. B. lipidbasiert, konservierungsmittelfrei). Andere Therapien umfassen topische entzündungshemmende Mittel, Fischöl, Tetracycline und Feuchtigkeitscreme, um nur einige zu nennen.
Episkleritis
Dieser Zustand ist normalerweise diffus oder einfach mit gutartigen, leichten Entzündungen, die innerhalb von Tagen bis Wochen abklingen.14 Es befindet sich häufig zwischen den palpebralen Fissuren.15 Patienten klagen über leichte Beschwerden oder Reizungen und können mit Epiphora auftreten. Da die Epislceritis die Bindehaut- und oberflächlichen episkleralen Plexi betrifft, erscheint der betroffene Bereich leuchtend rot. Dies steht im Gegensatz zur tiefen episkleralen Plexusbeteiligung bei Skleritis und dem charakteristischen bläulich-violetten Farbton.16 Zusätzlich kann der Augeninnendruck aufgrund eines erhöhten episkleralen Venendrucks erhöht sein.17
Episkleritis ist normalerweise eine selbstlimitierende Erkrankung mit einer Auflösungsrate von fast 20% ohne Behandlung, und Patientenaufklärung oder topische Gleitmittel können ausreichen.14 Topische nichtsteroidale entzündungshemmende Medikamente bieten keinen Nutzen gegenüber künstlichen Tränen.18 Kliniker können sich für eine Behandlung mit einem milden topischen Steroid entscheiden.
Eine weit verbreitete Technik zur Unterscheidung von Episkleritis von Skleritis ist die Verwendung von Phenylephrin zum Blanchieren verstopfter Bindehaut- und oberflächlicher episkleraler Blutgefäße. Einige befürworten die Verwendung der 2,5% -Konzentration, während andere 10% bevorzugen.14,19 Der tiefe episklerale Plexus, der bei Skleritis betroffen ist, sollte nicht blanchieren.
Rosazea
Okuläre Rosazea tritt bei 6% bis 50% der Patienten mit kutaner Rosazea auf.20 Da die kutane Rosazea normalerweise das Gesicht betrifft, kann ein einfacher Blick auf den Patienten zu einer Verschlechterung führen. Anzeichen oder Symptome sind Brennen oder Stechen, teleangiektaische Lidar, Bindehautinjektion, Photophobie und verschwommenes Sehen. Laut dem National Rosacea Expert Committee sind nur eine oder mehrere davon erforderlich, um eine Augenrosazea zu diagnostizieren.20
Etwa 20% der Rosazea-Patienten entwickeln zuerst Augenmanifestationen.20 Im Gegensatz zu frühen Studien haben Berichte über Augenrosazea bei kleinen Kindern in den letzten zehn Jahren dramatisch zugenommen.21 Die Diagnose in dieser Bevölkerungsgruppe hat ihre Herausforderungen, sowohl angesichts des geringen Verdachts auf Augenrosazea als auch angesichts der Gesichtserscheinungen, die normalerweise bei Patienten über 30 Jahren auftreten.21 Wenn festgestellt, sollte Tetracyclin vermieden werden.
Demodex—Befall — sowohl D. folliculorum als auch D. brevis – tritt häufiger bei Rosazea-Patienten auf, obwohl die Rolle der Milbe bei der Erkrankung unklar bleibt. Dies sollte in Fällen in Betracht gezogen werden, die auf eine typische okuläre Rosazea-Behandlung nicht ansprechen.22 Patienten werden häufig angewiesen, Lidpeelings für Augenrosazea zu verwenden, und einige befürworten 50% Teebaumölpeelings, um das Demodex-Problem anzugehen.23
Subkonjunktivale Blutung
Diese Ansammlung von Blut unter der Bindehaut, typischerweise im inferioren und temporalen Bereich, erfordert normalerweise keine Behandlung und klärt sich innerhalb weniger Wochen auf (Abbildung 4).24,25 Ätiologien für subkonjunktivale Blutungen (SCH) umfassen Traumata (z. B. kontaktlinseninduzierte bei jüngeren Patienten, Augenreiben, stumpfe Verletzungen), Infektionen (z. B. akute hämorrhagische Konjunktivitis), Antikoagulation,
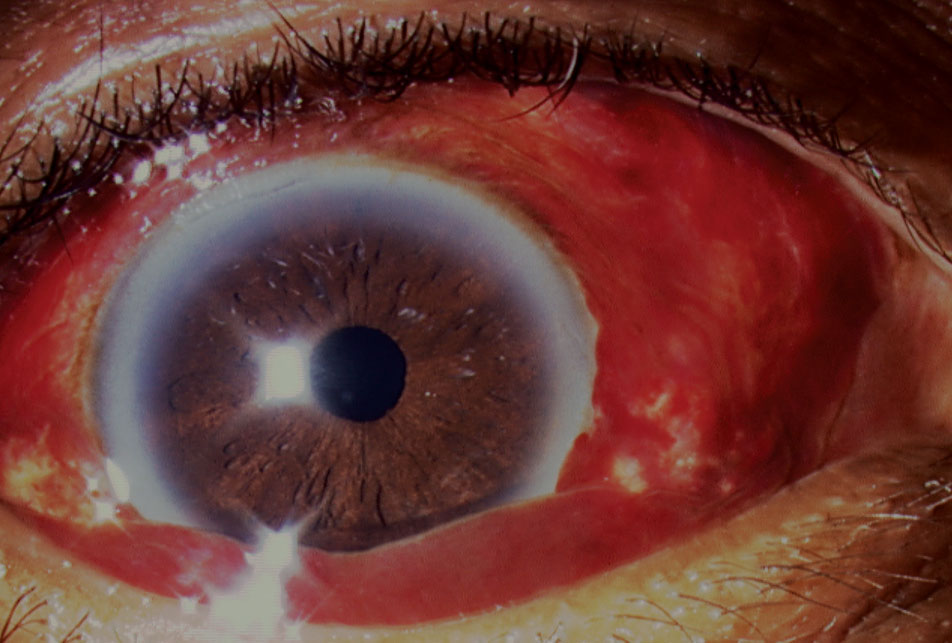
Abb. 4. In diesem Fall waren aufgrund der bullösen Natur der subkonjunktivalen Blutung, die Hornhautschäden verursachte, Augenschmiermittel erforderlich. Klicken Sie auf das Bild, um es zu vergrößern.
Valsalva-Manöver und systemische Erkrankungen (z. B. Bluthochdruck, Blutungsstörungen).25 SCHs kann aus vaskulären Tumoren wie dem Kaposi-Sarkom resultieren, und kavernöse Hämangiome können im frühen Erwachsenenalter wiederkehrende Anfälle verursachen.Es gibt 24 Berichte über SCHs im Zusammenhang mit karotiskavernösen Fisteln.26 Ungeklärte bilaterale SCHs bei einem pädiatrischen Patienten sollten den Kliniker darauf hinweisen, eine nicht zufällige oder versehentliche traumatische Asphyxie oder ein Perthes-Syndrom in Betracht zu ziehen.27 Hier führt eine heftige Kompression des Thorax zu einem starken Anstieg des Venendrucks um die obere Hohlvene.
Kontaktlinsenverschleiß
Neuere Materialien und Verschleißpläne haben die Inzidenz verringert, aber die Verwendung von Kontaktlinsen, insbesondere bei übermäßigem Verschleiß, kann Patienten für eine Vielzahl von Problemen mit roten Augen prädisponieren. Übermäßiger Verschleiß führt zu einer größeren Anfälligkeit für bakterielle Konjunktivitis, da sich Bakterien in mikrozystischen Bereichen ansammeln können, die durch die hypoxische Hornhaut entstehen. Die Erstlinientherapie bei kontaktlinsenbedingten roten Augen sollte das Absetzen des Linsentragens sein, es sei denn, das Problem wurde durch eine schlechte Passform oder ein Einführproblem verursacht.
Bindehauthyperämie tritt sowohl bei neuen als auch bei etablierten Trägern auf. Die Injektion ist typischerweise diffus, zirkumlimbal und kann mehrere Ursachen haben, einschließlich falscher Passform, schlechter Linsenpflege, Nichteinhaltung des Entsorgungsschemas und Nebenwirkungen auf eine Linsenlösung. Dies kann zu schwerwiegenderen Komplikationen wie der Keratokonjunktivitis superior limbic führen, die mit einer deutlichen Injektion des oberen Limbus einhergeht. Kontaktlinseninduzierte akute rote Augen – eine akute Entzündung, die durch plötzliche Schmerzen und Photophobie gekennzeichnet ist – resultiert aus dem Tragen über Nacht und tritt häufiger bei der Besiedlung mit H. influenzae auf.28 Kliniker sollten eine frühe mikrobielle Keratitis ausschließen, indem sie sorgfältig nach Infiltraten suchen. Schmerzen und Photophobie begleiten diesen Befund häufig. Kontaktlinsen-induzierte periphere Ulzerationen können auch mit Infiltration auftreten, haben aber normalerweise mildere Symptome.29
Hornhautkomplikationen
Bei der Untersuchung des Patienten mit roten Augen sollten der gesamte Limbus und die Hornhaut untersucht werden, um das Ausmaß der Injektion zu bestimmen und Hornhautläsionen auszuschließen, die durch die Lider im primären Blick verdeckt sein können (d. H. Phlyctenolen, Infiltrate). Eine Hornhautbeteiligung ist bei vielen Arten von Konjunktivitis möglich, mit Ausnahme einer allergischen Konjunktivitis, und ist in chronischen und aggressiven Fällen wahrscheinlicher. Herpes-simplex-Keratitis kann sich auf verschiedene Arten manifestieren, einschließlich Vesikeln, dendritischen Ulzerationen, Stroma-Keratitis und Endotheliitis. Eine ulzerative Präsentation mag entmutigend erscheinen, aber viele der gleichen Methoden einer Untersuchung der roten Augen gelten immer noch. Bestimmen, ob das Geschwür infektiös ist, führt Behandlung und Management. Infektiöse Geschwüre neigen dazu, größer und zentraler zu sein, mit Symptomen von Schmerzen und Photophobie und Anzeichen einer Vorderkammerreaktion.
Die Untersuchung einer mechanischen Verletzung, sei es durch einen Abrieb oder einen Fremdkörper, sollte mit einer Krankengeschichte beginnen, um die Art des Vorfalls zu bestimmen. Ähnlich wie bei der Uveitis anterior sind die Anzeichen Schmerzen, Epiphora, Photophobie und Ziliarspülung. Vital tests umfassen lid eversion und instillation von fluorescein farbstoff zu beurteilen die hornhaut und track marks. Die Behandlung eines Hornhautabriebs umfasst typischerweise prophylaktische topische Antibiotika, Patching und Zykloplegie, bis die Hornhaut wieder epithelisiert. Interessanterweise ergab eine Studie in Nepal, dass 96% Patienten mit einem Hornhautabrieb ohne Infektion heilten.30
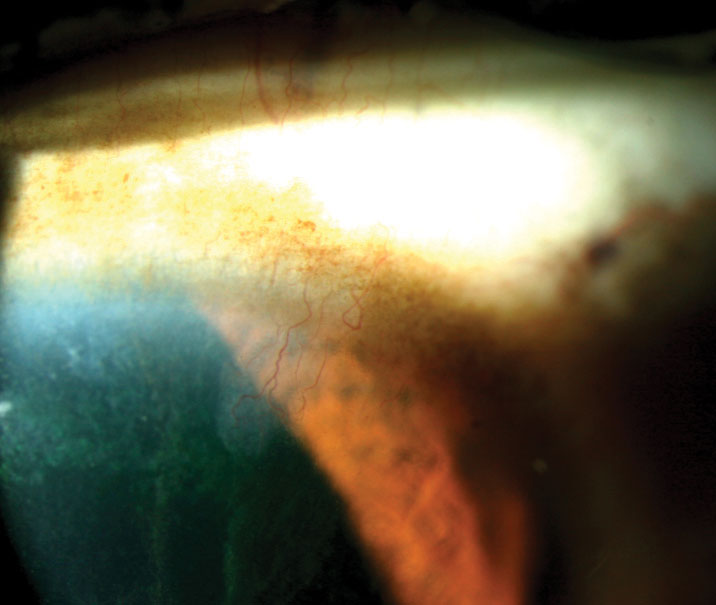
Abb. 5. Beachten Sie das klassische „Eiszapfen“ -Färbemuster, das sich bei diesem Patienten mit limbalem Stammzellmangel zur Pupille hin erstreckt. Klicken Sie auf das Bild, um es zu vergrößern.
Uveitis
Dies sollte bei einem Patienten mit akuter Bindehauthyperämie immer zu den Hauptunterschieden gehören. Die Injektion ist charakteristisch zirkumlimbal und variabel mit Zellen und Flare in der Vorderkammer angeschwollen. Hornhautbefunde, einschließlich keratischer Präzipitate, treten typischerweise in der unteren Hälfte der Hornhaut auf. Verdachtsfälle rechtfertigen eine erweiterte Untersuchung, um den Glaskörper und die Netzhaut auf Anzeichen oder Läsionen zu untersuchen, die auf eine intermediäre und posteriore Beteiligung hindeuten.
Die Einstufung von Zellen und Zellen ist wichtig, um die Konsistenz aufrechtzuerhalten, insbesondere in Praktiken mit mehreren Praktikern. Erwägen Sie in diesen Einstellungen die Verwendung von Bewertungsskalen aus der Nomenklaturgruppe Standardisierung der Uveitis, bei der ein 1 mm x 1 mm großer Spaltstrahl verwendet wurde, um die Anzahl der Zellen und den Grad der Fackel zu bestimmen.31 Topische Kortikosteroide sind die Hauptstütze der Behandlung der vorderen Uveitis. Das Instillationsintervall hängt von der Schwere der Erkrankung ab, und eine aggressive Frühtherapie ist gängige Praxis.
Praxisperlen
Überdenken Sie bei ungelösten oder wiederkehrenden Fällen die Arbeitsdiagnose. Die erweiterte Untersuchung kann helfen, die Krankheit auszuschließen. Überprüfen Sie die Überprüfung der Systeme, um fehlende Elemente oder Symptome zu erkennen. Zusätzliche diagnostische Tests wie Kulturen für eitrigen Ausfluss, Biopsien bei Verdacht auf Neoplasie und Bluttests für Sarkoidose, Schilddrüse oder Autoimmunerkrankungen können hilfreich sein.
Dr. Vo ist Assistenzprofessor an der Western University in Pomona, Kalifornien
Dr. Williamson ist der Residency Supervisor am Memphis VA Medical Center.
1. Bhatia K, Sharma R. Augennotfälle. In: J. Adams, Hrsg. Notfallmedizin Klinische Grundlagen. 2. Aufl. Philadelphia: Saunders; 2013: 209-26.
2. Ing. Dr.-Ing. Dr.-Ing. Dr.-Ing. Dr.-Ing. Dr.-Ing. Dr.-ing. Eine neue Skala zur Beurteilung der Bindehaut-Bulbärrötung. Oculus. 2018;16(4):436-40.
3. J.K. Junk, P. Chen, S. Lin, S.C. et al. Desinfektion von Tonometern: Ein Bericht der American Academy of Ophthalmology. Augenheilkunde. 2017;124(12):1867-75.
4. Kovalyuk N, Kaiserman I, Mimouni M, et al. Behandlung der adenoviralen Keratokonjunktivitis mit einer Kombination von Povidon-Jod 1,0% und Dexamethason 0,1% Tropfen: Eine klinische prospektive kontrollierte randomisierte Studie. In: Acta Ophthalmol. 2017;95(8): e686-e692.
5. Mantelli F, Lambiase A, Bonini S. Klinische Studien bei allergischer Konjunktivitis: Eine systematische Überprüfung. In : Allergy Eur J Allergy Clin Immunol. 2011;66(7):919-24.
6. Wolffsohn JS, Bilkhu PS, Naroo SA, et al. Wirksamkeit von nichtpharmakologischen Behandlungen für akute saisonale allergische Konjunktivitis. Augenheilkunde. 2014;121(1):72-8.
7. Smith AF, Waycaster C. Schätzung der direkten und indirekten jährlichen Kosten der bakteriellen Konjunktivitis in den Vereinigten Staaten. In: BMC Ophthalmol. 2009;9(1):1-11.
8. Kavuoto K, Zutshi D, Karp CL, et al. Update zur bakteriellen Konjunktivitis in Südflorida. Augenheilkunde. 2008;115(1):51-6.
9. Zentren für die Kontrolle und Prävention von Krankheiten. Der Stand der sexuell übertragbaren Krankheiten im Jahr 2017. www.cdc.gov/std/stats17/infographic.htm . Zugriff Januar 27, 2019.
10. Allen SK, Semba RD. Die Trachom-Bedrohung in den Vereinigten Staaten, 1897-1960. In: Surv Ophthalmol. 2002;47(5):500-9.
11. Georgalas I, Rallis K, Andrianopoulos K, et al. Bewertung der Einzeldosis-Azithromycin im Vergleich zur Standardbehandlung mit Azithromycin / Doxycyclin und klinische Beurteilung des Regressionsverlaufs bei Patienten mit adulter Einschlusskonjunktivitis. Curr Eye Res. 2013;38(12): 1198-1206.
12. Shire startet klinische Phase-3-Studie für shp640 bei infektiöser Konjunktivitis bei Erwachsenen und Kindern. Augenzeuge. augenzeuge.news/articles/shire-initiates-phase-3-clinical-trial-program-for-shp640-in-infectious-conjunctivitis-for-adults-and-children. Zugriff am 25. Februar 2019.
13. Korb DR, Blackie C. Debridement-Skalierung: Ein neues Verfahren, das die Funktion der Meibom-Drüse erhöht und die Symptome des trockenen Auges reduziert. Hornhaut. 2013;32(12):1554-7.
14. Daniel Diaz J, Sobol EK, Gritz DC. Behandlung und Management von skleralen Störungen. In: Surv Ophthalmol. 2016;61:702-17.
15. In: Bowling B. Kanski’s Clinical Ophthalmology. Philadelphia: Saunders; 2015.
16. Okhravi N, Odufuwa B, McCluskey P, Lightman S. Skleritis. In: Surv Ophthalmol. 2005;50(4):351-63.
17. Pikkel J, Chassid O, Srour W, et al. Ist Episkleritis mit Glaukom assoziiert? J Glaukom. 2015;24(9):669-71.
18. Williams CPR, Browning AC, Schlaf TJ, et al. Eine randomisierte, doppelblinde Studie mit topischem Ketorolac im Vergleich zu künstlichen Tränen zur Behandlung von Episkleritis. Auge (Lond). 2005;19(7):739-42.
19. Sims J. Skleritis: Präsentationen, Krankheitsverbände und Management. Postgrad Med J. 2012;88(1046):713-18.
20. Zwei Uhr morgens, Wu W, Gallo RL, Hata TR. Rosazea: Teil I. Einführung, Kategorisierung, Histologie, Pathogenese und Risikofaktoren. In: Acad Dermatol. 2015;72(5):749-58.
21. Suzuki T, Teramukai S, Kinoshita S. Meibomdrüsen und Augenoberflächenentzündung. Oculus. 2015;13(2):133-49.
22. Braun M, Hernández-Martín A, Clement A, et al. Schwere Demodex folliculorum-assoziierte okulokutane Rosazea bei einem Mädchen, das erfolgreich mit Ivermectin behandelt wurde. In: JAMA Dermatol. 2014;150(1):61-63.
23. Wladis EJ, Adam AP. Treatment of ocular rosacea. Surv Ophthalmol. 2018;63(3):340-46.
24. Tarlan B, Kiratli H. Subconjunctival hemorrhage: Risk factors and potential indicators. Clin Ophthalmol. 2013;7:1163-70.
25. Wu AY, Kugathasan K, Harvey JT. Idiopathic recurrent subconjunctival hemorrhage. Can J Ophthalmol. 2012;47(5):28-9.
26. Pong JCF, Lam DKT, Lai JSM. Spontaneous subconjunctival haemorrhage secondary to carotid-cavernous fistula. Clin Exp Ophthalmol. 36(1):90-91.
27. Spitzer SG, Luorno J, Noel LP. Isolierte subkonjunktivale Blutungen bei nicht zufälligen Traumata. IN: J AAPOS. 9(1):53-56.
28. In: Sankaridurg PR, Vuppala N, Sreedharan A, Vadlamudi J, Rao GN. Gramnegative Bakterien und Kontaktlinsen induzierten akute rote Augen. In: Indian J Ophthalmol. 1996;44(1):29-32.
29. Alipour F, Khaheshi S, Soleimanzadeh M, Heidarzadeh S, Heydarzadeh S. Komplikationen bei Kontaktlinsen: Eine Überprüfung. J Ophthalmic Vis Res. 2017;12(2):193-204.
30. Dr.-Ing.Dr.-Ing. Dr.-Ing. Dr.-Ing. Dr.-Ing. Dr.-Ing. Dr.-Ing. Die Bhaktapur Eye Study: Okulartrauma und Antibiotikaprophylaxe zur Vorbeugung von Hornhautulzerationen in Nepal. In: Br J Ophthalmol. 2001;85(4):388-92.
31. Jabs DA. Standardisierung der Uveitis-Nomenklatur für die Meldung klinischer Daten. Ergebnisse des ersten internationalen Workshops. In: Am J Ophthalmol. 2005;140(3):509-16.