L’embolia polmonare (PE) è una causa comune di morte cardiovascolare, con un’incidenza crescente.1-4 L’insulto di un aumento acuto del postcarico ventricolare destro (RV) secondario all’ostruzione del trombo nelle arterie polmonari, alla vasocostrizione ipossiemica e al rilascio di vasocostrittori dell’arteria polmonare può portare a disfunzione e dilatazione del RV e a una diminuzione del precarico ventricolare sinistro (LV), con conseguente collasso cardiovascolare nei casi più gravi.5 L’anticoagulante è il pilastro del trattamento di tutti i PEs con risultati eccellenti nei pazienti a basso rischio.6,7
Esiste tuttavia un sottoinsieme di pazienti con EP a rischio intermedio-alto e ad alto rischio che possono trarre beneficio da una terapia più avanzata, inclusa fibrinolisi sistemica, terapia diretta con catetere (CDT) con o senza infusione di fibrinolitici o embolectomia polmonare, poiché queste opzioni riducono attivamente il carico di trombi per ridurre il postcarico RV. In quei pazienti che sopravvivono alla presentazione iniziale, le sequele a lungo termine possono svilupparsi compreso disfunzione persistente di RV, ipertensione polmonare tromboembolica cronica e qualità di vita diminuita e tolleranza di esercizio.8,9
È stato dimostrato che la fibrinolisi sistemica riduce rapidamente il carico di trombi e le pressioni delle arterie polmonari. Tuttavia, questo è a rischio di un tasso di sanguinamento maggiore che supera il 20% e la temuta complicazione dell’emorragia intracranica (ICH) nel 3%.10,11 La preoccupazione per le complicanze emorragiche ha portato al sottoutilizzo della fibrinolisi sistemica, con un’alta percentuale di pazienti che possiedono una controindicazione assoluta o relativa.Dato il tasso di eventi avversi, la fibrinolisi sistemica è stata generalmente limitata a quelli a più alto rischio con evidenza di compromissione emodinamica o shock cardiogeno. CDT è stato sempre più utilizzato per offrire un miglioramento attivo nel post-carico RV oltre l’anticoagulazione da solo, ma con una dose ridotta o nessuna terapia fibrinolitica.
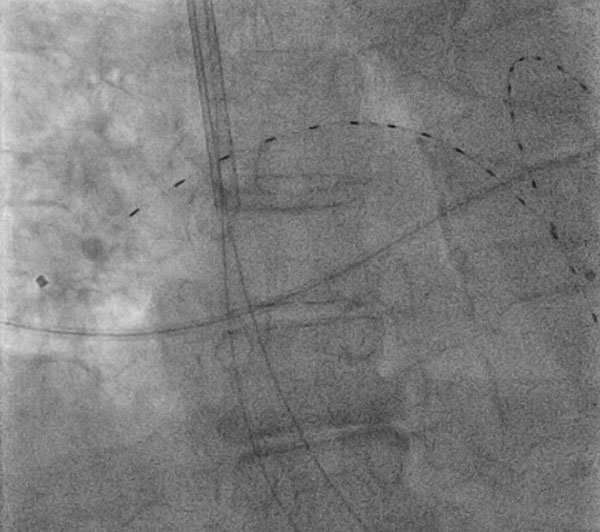 Figura 1: Fibrinolisi a basso dosaggio diretta da catetere, facilitata da ultrasuoni
Figura 1: Fibrinolisi a basso dosaggio diretta da catetere, facilitata da ultrasuoniUna donna di 74 anni si è presentata con embolia polmonare prossimale bilaterale con tachicardia persistente e ha ricevuto fibrinolisi a basso dosaggio diretta da catetere, facilitata da ultrasuoni sotto guida fluoroscopica tramite accesso alla vena giugulare interna destra. Il dispositivo raffigurato è il sistema endovascolare EkoSonic (EKOS, Bothell, WA) nelle arterie polmonari bilaterali.
I CDT includono quelli che forniscono agenti fibrinolitici (es., attivatore del plasminogeno tissutale) con o senza assistenza ecografica, nonché dispositivi che riducono il carico del coagulo con una varietà di metodi meccanici senza agenti fibrinolitici. Il dispositivo più studiato e unico approvato dalla Food and Drug Administration per la gestione dell’EP è il sistema endovascolare EkoSonic (EKOS, Bothell, WA) (Figura 1). Il 5.4 Cateteri per infusione francesi sono posizionati direttamente nelle arterie polmonari, di solito tramite accesso giugulare interno o vena femorale, e contengono un nucleo ultrasonico che rilascia onde ultrasoniche oltre a una serie di pori che forniscono t-PA.
Studi in vitro hanno dimostrato una migliore penetrazione e legame di t-PA alla fibrina in presenza di ultrasuoni.13 In un piccolo studio di 59 pazienti con EP a rischio intermedio randomizzato a fibrinolisi a basso dosaggio facilitata da ultrasuoni più anticoagulazione vs. anticoagulante da solo, il gruppo di intervento ha avuto una maggiore diminuzione del rapporto diametro RV-LV e pressioni sistoliche dell’arteria polmonare, e un miglioramento più significativo della funzione RV a 24 ore.14 Al follow-up di 90 giorni, c’è stata una tendenza verso una maggiore riduzione della dimensione RV nel gruppo di intervento (p = 0,07); tuttavia, non vi è stata alcuna differenza nella pressione arteriosa sistolica.
“Il CDT è stato sempre più utilizzato per offrire un miglioramento attivo nel post-carico RV oltre l’anticoagulazione da solo, ma con una dose ridotta o nessuna terapia fibrinolitica.”
Uno studio multicentrico più ampio, a braccio singolo, ha valutato la fibrinolisi a basse dosi facilitata dagli ultrasuoni in 150 pazienti con PE massivo o submassivo. C’è stata una significativa riduzione del rapporto tra diametro RV e LV, della pressione sistolica dell’arteria polmonare e del carico di trombi a 48 ore.15 C’è stato uno grave e 15 eventi emorragici moderati, senza emorragia intracranica. I cateteri per infusione senza ultrasuoni (ad esempio, Cragg-McNamara, catetere pigtail) offrono anche la somministrazione di fibrinolitico nelle arterie polmonari con costi significativamente inferiori rispetto alla fibrinolisi facilitata dagli ultrasuoni. Sebbene limitato a piccoli studi retrospettivi, la fibrinolisi diretta con catetere con e senza ultrasuoni è stata valutata e mostra risultati simili.16,17 Questi risultati non sono stati convalidati in uno studio controllato randomizzato, sebbene sia in corso uno studio (NCT02758574).18
Una meta-analisi ha valutato 16 studi di trombolisi diretta da catetere e ha rilevato un tasso di complicanze maggiore del 4,7% e un tasso di emorragia intracranica dello 0,35%.19 Una recente analisi propensione-matched dei risultati in ospedale utilizzato il Database nazionale di riammissione per confrontare sistemica vs. fibrinolisi diretta da catetere e ha dimostrato una minore mortalità ospedaliera e sanguinamento nei pazienti che hanno ricevuto fibrinolisi diretta da catetere.20 Non ci sono stati studi prospettici randomizzati che confrontano la fibrinolisi sistemica con quella diretta dal catetere.
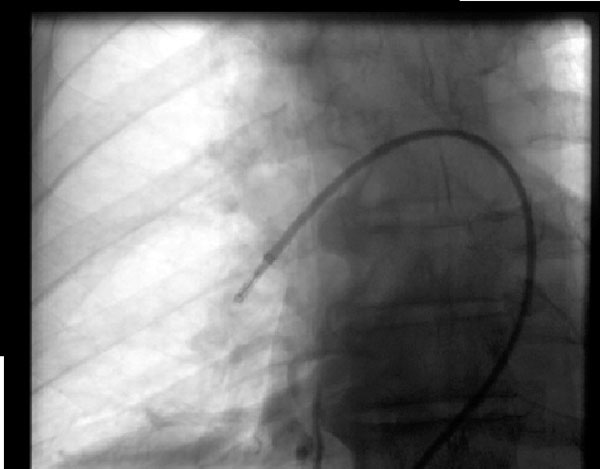 Figura 2: Trombectomia da aspirazione
Figura 2: Trombectomia da aspirazione Un uomo di 68 anni ha sviluppato una massiccia embolia polmonare un giorno dopo l’intervento chirurgico alla colonna vertebrale e non era candidato alla fibrinolisi, quindi è stato sottoposto a trombectomia da aspirazione sotto guida fluoroscopica con miglioramento della sua emodinamica. Il dispositivo raffigurato è il sistema di embolectomia indaco (Penombra, Alameda, CA) nell’arteria polmonare destra.
Frequentemente, i pazienti giustificano una terapia avanzata ma hanno controindicazioni anche a basse dosi di t-PA. In tali pazienti, l’embolectomia polmonare è una possibile opzione. Tuttavia, richiede una sternotomia e un bypass cardiopolmonare con alte dosi di eparina. Il CDT meccanico offre un’opzione percutanea che non utilizza la fibrinolisi. Esistono vari CDT meccanici tra cui trombectomia meccanica di aspirazione o aspirazione (Figura 2), macerazione con catetere a treccia e trombectomia reolitica.
Esistono varie limitazioni per ciascun sistema disponibile, come un’adeguata manipolazione nelle arterie polmonari a causa delle dimensioni del catetere, della perdita di sangue durante l’aspirazione e della limitata capacità di rimuovere il trombo, in particolare se è più vecchio e più fibrotico. Ci può essere un ruolo per la terapia meccanica e fibrinolitica combinata per migliorare la clearance del trombo.21 I dati per il CDT meccanico sono limitati a piccole serie di case a centro singolo, sebbene dimostrino un ragionevole successo tecnico.22-25 CDT offre anche un’opzione di trattamento di salvataggio per i pazienti con shock persistente nonostante la fibrinolisi sistemica o pazienti che sono stati posti sull’ossigenazione della membrana extracorporea.26
“Non ci sono studi di alta qualità che confrontano i vari CDT l’uno contro l’altro o contro la trombolisi sistemica.”
Non ci sono studi di alta qualità che confrontano i vari CDT l’uno contro l’altro o contro la trombolisi sistemica. Dato l’attuale tasso di utilizzo di CDT nell’EP a rischio intermedio e i potenziali rischi e costi di questi interventi, è necessaria una valutazione degli esiti a lungo termine, compresa l’ipertensione polmonare e la tolleranza all’esercizio fisico, oltre a dati di esito clinico a breve termine di maggiore qualità.
In conclusione, CDT è un’opzione di gestione promettente per i pazienti con PE acuta e offre una terapia avanzata alternativa per i pazienti che sono candidati poveri per trombolisi sistemica o embolectomia polmonare. Rimane un campo emozionante con il rapido sviluppo di nuove terapie, ma richiede ulteriori ricerche prima del suo utilizzo diffuso in PE a rischio intermedio.
Brett Carroll, MD, ha recentemente completato la sua borsa di medicina vascolare presso il Brigham and Women’s Hospital ed è ora direttore della medicina vascolare presso il Beth Israel Deaconess Medical Center, entrambi a Boston, MA.
- Jimenez D, de Miguel-Diez J, Guijarro R, et al. J Am Coll Cardiol 2016;67:162-70.
- Huang W, Goldberg RJ, Anderson FA, et al. Am J Med 2014;127: 829-39 e5.
- Cohen AT, Agnelli G, Anderson FA, et al. Thrombb Haemost 2007; 98: 756-764.
- Mozaffarian D, Benjamin EJ, Go AS, et al. Circolazione 2016;133:e38-360.
- Piazza G, Goldhaber SZ. Circolazione 2010;122:1124-9.
- Aujesky D, Obrosky S, Stone RA, et al. Am J Resp Crit Cura Med 2005; 172: 1041-6.
- Kearon C, Akl EA, Ornelas J, et al. Petto 2016; 149:315-52.
- Piazza G, Goldhaber SZ. N Ing J Med 2011;364: 351-60.
- Sista AK, Miller LE, Kahn SR, Kline JA. Med Vasc 2017;22:37-43.
- Goldhaber SZ, Haire WD, Feldstein ML, et al. Lancetta 1993;341:507-11.
- Goldhaber SZ, Visani L, De Rosa M. Lancet 1999;353: 1386-9.
- Stein PD, Mat F. Am J Med 2012;125:465-70.
- Siddiqi F, Odrljin TM, Fay PJ, et al. Sangue 1998;91: 2019-25.
- Kucher N, Boekstegers P, Muller GU, et al. Circolazione 2014;129: 479-86.
- Piazza G, Hohlfelder B, Jaff MR, et al. JACC Cardiovasc Interv 2015; 8: 1382-92.
- Liang NL, Avgerinos ED, Marone LK, et al. Vasc Endovascolare Surg 2016;50: 405-10.
- Graif A, Grilli CJ, Kimbiris G, et al. J Vasc Interv Radiol 2017;28: 1339-47.
- Avgerinos ED, Mohapatra A, Rivera-Lebron B, et al. J Vasc Surg venoso Lymphat Disorder 2018;6: 126-32.
- Bloomer TL, El-Hayek GE, McDaniel MC, et al. Catetere Cardiovasc Interv 2017;89: 754-60.
- Arora S, Panaich S, Ainani N, et al. Am J Cardiol 2017;120:1653-61.
- Liu B, Liu M, Yan L, et al. J Int Med Res 2017; Jan 1;.
- Ciampi-Dopazo JJ, Romeu-Prieto JM, Sanchez-Casado M, et al. J Vasc Interv Radiol 2018;29:101-6.
- Tukaye DN, McDaniel M, Liberman H, et al. JACC Cardiovasc Interv 2017;10:94-5.
- Hubbard J, Saad WE, Sabri SS, et al. Trombosi 2011;2011: 246410.
- Donaldson CW, Baker JN, Narayan RL, et al. Catetere Cardiovasc Interv 2015;86: e81-7.
- George B, Parazino M, Omar HR, et al. Rianimazione 2018;122:1-5.
Argomenti clinici: Anticoagulante di Gestione, Aritmie e Clinico di EP, Cardiochirurgia, Dislipidemia, Scompenso Cardiaco e Cardiomiopatie, Cardiovascolari Invasive Angiografia e di Intervento, l’Ipertensione Polmonare e la trombosi Venosa profonda, Medicina Vascolare, SCD/Aritmie Ventricolari, Fibrillazione Atriale/Aritmie Sopraventricolari, Chirurgia Cardiaca e Aritmie, Chirurgia Cardiaca e Scompenso Cardiaco, il Metabolismo dei Lipidi, le Statine, Insufficienza Cardiaca Acuta, Ipertensione Polmonare, Interventi e Medicina Vascolare
parole chiave: ACC Pubblicazioni, Cardiologia Interventi, Stati Uniti Food and Drug Administration, la Pressione Arteriosa, il Bypass Cardiopolmonare, Dilatazione Embolectomia, la Tolleranza all’Esercizio, di Ossigenazione Extracorporea, la Vena Femorale, Fibrina, Fibrinolisi, Agenti Fibrinolitici, Studi di Follow-Up, Eparina, la Mortalità Ospedaliera, l’Ipertensione, Polmonare, Indigo Carmine, Emorragie Intracraniche, le Vene Giugulari, Paziente di Riammissione, Arteria Polmonare, Embolia Polmonare, la Qualità della Vita, Studi Retrospettivi, Shock Cardiogeno, Sternotomia, Aspirazione, Tachicardia, Trombectomia, la Terapia Trombolitica, Trombosi, Attivatore del plasminogeno tissutale, Onde d’urto ad alta energia, vasocostrizione, Agenti vasocostrittori
< Torna agli annunci