wprowadzenie
ostre zapalenie móżdżku, rzadka, niedawno opisana choroba, stanowi najcięższą postać choroby zakaźnej / zapalnej móżdżku.1, 2 Ten kliniczny / radiologiczny zespół może być związany z ostrą lub podostrą encefalopatią, nadciśnieniem wewnątrzczaszkowym (ból głowy, wymioty i obniżony poziom świadomości) i zespołem móżdżku (ataksja, dysmetria, dyzartria i zawroty głowy).3 z radiologicznego punktu widzenia, sekwencje MRI ważone T2 i FLAIR ujawniają jednostronne lub obustronne hiperintensywności kory móżdżkowej, podczas gdy CT może wykazywać łagodne rozszerzenie trzeciej i bocznej komory, zaznaczone wodogłowie, mała czwarta komora i kompresja tylnych struktur fossa.2 ostre zapalenie móżdżku zwykle rozwija się w trakcie pierwotnego zakażenia móżdżku lub po zakażeniu lub szczepieniu.4 przebieg kliniczny jest bardzo zróżnicowany, począwszy od stosunkowo łagodnego, samo-ograniczonego przebiegu do bardzo ciężkiej prezentacji5–7, której towarzyszące powikłania (kompresja tylnego dołu, ostre wodogłowie, nadciśnienie wewnątrzczaszkowe) mogą zagrażać życiu pacjenta. Ten medyczny i chirurgiczny nagły wypadek może reagować na wysokie dawki kortykosteroidów; w cięższych przypadkach, może wymagać zewnętrznego drenażu komór lub nawet operacji dekompresyjnej.
prezentujemy nasze doświadczenia z ostrym zapaleniem móżdżku u dzieci, koncentrując się na objawach, narzędziach diagnostycznych, leczeniu i progresji.
pacjenci i metody
nasze badanie obejmowało wszystkich pacjentów ze zdiagnozowanym zapaleniem móżdżku i znalazło się w bazie danych oddziału neuropaediatrii w Hospital Universitario Miguel Servet w Saragossie (pierwszy przypadek, maj 2007; ostatni przypadek, Listopad 2016). Baza danych, która została wykorzystana w innych badaniach, 8, 9 zawiera szczegółowe dane kontrolne dotyczące wszystkich pacjentów uczestniczących w oddziale neuropaediatrii. Dane pacjentów zostały zebrane z bazy danych i historii medycznej pacjentów.
wyniki
dziewięcioro dzieci (5 chłopców i 4 dziewczynki) w wieku 3,5-12,2 lat spełniło nasze kryteria włączenia. Tabele 1-4 podsumowują wyniki kliniczne, laboratoryjne i radiologiczne, stosowane metody leczenia oraz dane z długotrwałej obserwacji.
dane kliniczne i demograficzne dotyczące 9 pacjentów z ostrym zapaleniem móżdżku.
| pacjent | wiek w momencie rozpoznania (lata) | płeć | Prezentacja |
|---|---|---|---|
| 1 | 5.14 | Kobieta | gorączka, wymioty, obniżony poziom świadomości, zła koordynacja, hiperrefleksja ścięgien, odchylenie oczu |
| 2 | 8.59 | Kobieta | ból głowy, kręcz, wymioty, obniżony poziom świadomości, dyzartria, bradykardia, nadciśnienie tętnicze |
| 3 | 3.52 | Mężczyzna | gorączka, ból głowy, senność ,niestabilność chodu, dysmetria, ataksja |
| 4 | 3.83 | Kobieta | ataksja, gorączka, dyzartria, senność, hiperrefleksja |
| 5 | 6.58 | Kobieta | ból głowy, wymioty, łagodna gorączka, niestabilność, dysmetria, hipotonia, kręcz kręgowy |
| 6 | 8.15 | Mężczyzna | |
| 7 | 11.59 | Mężczyzna | ból głowy, wymioty, zawroty głowy, mioklonia powiek, oczopląs pionowy, dysmetria |
| 8 | 12.26 | Mężczyzna | ból głowy, wymioty, senność, zajęcie lewego szóstego nerwu czaszkowego, dezorientacja |
| 9 | 9.08 | Mężczyzna | ból głowy, wymioty, łagodna gorączka |
wyniki badań laboratoryjnych u 9 pacjentów z ostrym zapaleniem móżdżku.
| Patient | Blood analysis | Electrolyte test | Maximum CRP (mg/dL)a | Maximum PCT (ng/mL)b | CSF analysis | Microbiology study |
|---|---|---|---|---|---|---|
| 1 | 14500 leukocytes (N 91.6%) | Normal | >25 | Not available | Normal | Negative |
| 2 | 12700 leukocytes (N 78%) | Normal | 0.1 | niedostępne | normalne (wykonane w 6 dniu z powodu ICH) | negatywne |
| 3 | normalny | normalny | 0.85 | niedostępne | białka 1,73 g/L95cells/mm3350erytrocyty / mm3 | ludzki herpeswirus 6 w płynie mózgowo-rdzeniowym |
| 4 | prawidłowa | hiponatremia (132meq / L) | 1.22 | 1.54 | nie wykonano | negatyw |
| 5 | normalny | normalny | 1. | nie wykonano | normalna | Mycoplasma pneumoniae: niski dodatni poziom IgM (ELISA) i dodatni poziom IgG (ELISA) |
| 6 | normalny | normalny | nie wykonywany | nie wykonywany | Nie wykonywany | negatywny |
| 7 | normalny | normalny | 0.01 | 0.06 | krwotok | negatywny |
| 8 | 16100 leukocyty (N 86%) | w normie | 7.26 | 54.29 | Normal | Negative |
| 9 | 22000 leukocytes (N 88%) | Normal | 1.62 | 0.09 | Proteins 1.03g/L115cells/mm3 | Negative |
CRP: C-reactive protein; CSF: cerebrospinal fluid; ICH: intracranial hypertension; IgG: immunoglobulin G; IgM: immunoglobulin M; N: neutrophils; PCT: procalcitonin.
Normal CRP level: 0-0.5mg/dL.
Normal PCT level: 0-0.5ng/mL.
wyniki neuroobrazowania u 9 pacjentów z ostrym zapaleniem móżdżku.
| 1. MRI | 2. MRI | ||||||
|---|---|---|---|---|---|---|---|
| pacjent | tomografia komputerowa | lokalizacja | Położenie migdałków móżdżku | wodogłowie | Dyfuzja | odstęp czasu | wyniki |
| 1 | normalna | prawa półkula | normalna | Nie | normalna | 15 miesięcy | zanik prawej półkuli |
| 2 | lekkie rozszerzenie rogi skroniowe i trzecia komora oraz ściskanie struktur dołu tylnego | obustronne | normalne | trójkomorowe | normalne | 10 miesięcy | łagodny obustronny zanik |
| 3 | normalny | obustronny, vermis | normalny | łagodny trójdzielny | normalny | 30 miesięcy | obustronny zanik |
| 4 | Normal | Bilaterala | Normal | No | Normal | nie wykonano | |
| 5 | normalny | dwustronny | normalny | Nie | lekki spadek | 19 miesięcy | normalny |
| 6 | wodogłowie trójdzielne i ucisk struktur dołu tylnego | lewa półkula | zejście przez otwór magnum | łagodny trójdzielny | normalny | 8 miesięcy | zanik lewej półkuli |
| 7 | normalna | normalna | normalna | Nie | normalnie | 7 dni | |
| 8 | lekkie rozszerzenie rogów skroniowych i trzeciej komory oraz ucisk struktur dołu tylnego | obustronny | zejście | trójkomorowy | normalny | 1 miesiąc | łagodny obustronny zanik |
| 9 | normalna | Dwustronna | normalna | Nie | normalna | Nie wykonana | |
CT: tomografia komputerowa; MRI: rezonans magnetyczny.
wykonywane 3 lata po wystąpieniu objawów.
rozpoznanie ustalono po wykonaniu drugiego badania MRI.
leczenie, przebieg kliniczny i długotrwała progresja u 9 pacjentów z ostrym zapaleniem móżdżku.
| pacjent | leczenie | PICU | operacja | powikłania długotrwałe | czas obserwacji |
|---|---|---|---|---|---|
| 1 | Cefotaksym, acyklowir, metyloprednizolon (1 mg/kg/dobę) przez 7 dni | tak | Nie | brak | 54 miesiące |
| 2 | metyloprednizolon (30 mg/kg/dobę) przez 5 dni (dawka była stopniowo zmniejszana do 15 dnia), mannitol, hipertoniczna sól fizjologiczna | tak | brak; placement of an intracranial pressure sensor | None | 63 months |
| 3 | Aciclovir | No | No | None | 56 months |
| 4 | None | No | No | None | 45 months |
| 5 | Azithromycin, methylprednisolone (30mg/kg/day) for 5 days | No | No | None | 25 months |
| 6 | Methylprednisolone (30mg/kg/day) for 5 days | Nie | Nie | brak | 8 miesięcy |
| 7 | metyloprednizolon (30 mg / kg / dzień) przez 5 dni | Nie | Nie | brak | 3 miesiące |
| 8 | Cefotaksym, acyklowir, metyloprednizolon (30 mg/kg mc./dobę) przez 5 dni (dawka była stopniowo zmniejszana do dnia 8.) | tak | drenaż komory zewnętrznej | łagodny do umiarkowanego niedowład połowiczy lewostronny | 4 miesiące |
| 9 | brak | brak | brak | brak | 11 dni |
PICU: przyjęcie na oddział intensywnej terapii dziecięcej.
najczęstszym początkowym objawem był ból głowy (7 pacjentów), a następnie wymioty (6) i obniżenie poziomu świadomości lub senność (5). U czterech pacjentów wystąpiły objawy przedmiotowe i podmiotowe zajęcia móżdżku(ataksja, dysmetria, dyzartria i zawroty głowy) (Tabela 1). Jeśli chodzi o wyniki badań laboratoryjnych, u 5 pacjentów wystąpiła gorączka lub łagodna gorączka, u 4 pacjentów wystąpiła leukocytoza (neutrofilia), a u 6-wysoki poziom białka C-reaktywnego(U 2 z nich również wysoki poziom prokalcytoniny) (Tabela 2).
w badaniach mikrobiologicznych reakcja łańcuchowa polimerazy CSF wykazała obecność ludzkiego DNA herpeswirusa 6 u pacjenta 3, podczas gdy u pacjenta 5 stwierdzono obecność Mycoplasma pneumoniae (IgM i IgG) w badaniu serologicznym.
wszyscy pacjenci przeszli badania tomografii komputerowej i rezonansu magnetycznego (Tabela 3). U trzech pacjentów stwierdzono zmiany w tomografii komputerowej wskazujące na ucisk w tylnej części dołu i wodogłowie trójkomorowe, które występowały w początkowych stadiach U 2 pacjentów (Fig. 1a). Wszyscy pacjenci wykazywali zmiany w rezonansie magnetycznym: u 7 pacjentów stwierdzono obustronne hiperintensywność móżdżku (ryc. 1b), związane z hiperintensywnością robaków móżdżku u jednego pacjenta, a 2 wykazały jednostronne hiperintensywność móżdżku(jedno na lewej półkuli, a drugie na prawej) (rys. 2a i b). Dwóch pacjentów wykazało przesunięcie migdałków móżdżku w dół Przez otwór magnum. MRI ujawniło również wodogłowie trójkomorowe U 4 pacjentów. Pacjent 4 przeszedł badanie MRI w ramach rutynowej obserwacji zespołu Gorlina, 3 lata po pierwszych objawach zapalenia móżdżku. Badanie MRI ujawniło obszary hiperintensywne w korze móżdżku obustronnie. Wyniki tomografii komputerowej i rezonansu magnetycznego były początkowo prawidłowe u pacjenta 7, a obustronne hiperintensywności móżdżku wykryto w dodatkowym badaniu MRI wykonanym 7 dni później z powodu utrzymujących się objawów i podejrzenia diagnostycznego zaburzenia. Pacjent 9 wykazywał prawidłowe wyniki tomografii komputerowej i przeszedł badanie MRI 11 dni po wystąpieniu objawów (6 dni po przyjęciu do szpitala), w którym to momencie był bezobjawowy i nie był leczony.
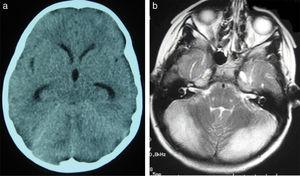
a) tomografia komputerowa czaszki pacjenta 2. Niewielkie rozszerzenie rogów skroniowych i trzeciej komory, które wydaje się bardziej zaokrąglone niż jest to normalne. Ucisk struktur dołu tylnego; czwarta komora nie jest widoczna. B) Sekwencja MRI mózgu ważona osiowo T2 od pacjenta 2. Hiperintensywność materii szarej w obu półkulach móżdżku.
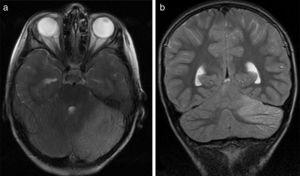
A) skan MRI mózgu z obciążeniem osiowym T2 pacjenta 6. Sygnał hyperintensity w lewej korze móżdżku. Hemicerebellitis. b) rezonans magnetyczny mózgu ważony Koronowo T2 pacjenta 6. Hiperintensywność wpływa wyłącznie na lewą korę móżdżku; nie obserwuje się hiperintensywności materii białej.
sześciu pacjentów poddano badaniu MRI w okresie od 1 do 30 miesięcy po wystąpieniu objawów. U pięciu pacjentów wystąpił zanik móżdżku, który był obustronny U 3 i jednostronny U 2 (Fig. 3 i 4). Pacjenci 7 i 9 nie przeszli jeszcze badania MRI.
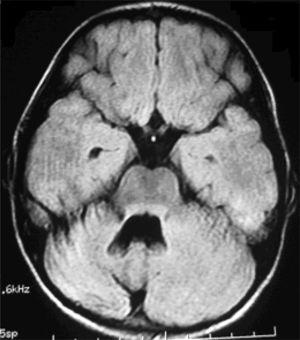
rezonans magnetyczny mózgu osiowego pacjenta 1. 15-miesięczne badanie MRI ujawnia zanik prawej półkuli móżdżku.
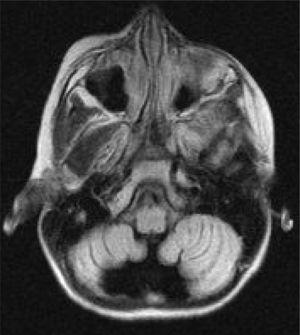
skan MRI mózgu osiowego pacjenta 3. 32-miesięczne badanie MRI ujawnia zanik móżdżku.
sześciu pacjentów otrzymywało kortykosteroidy (Tabela 4): jeden otrzymywał 1 mg/kg mc./dobę przez 7 dni, a 5 otrzymywało 30 mg/kg mc./dobę przez 5 dni; dawkę zmniejszano następnie U 2 pacjentów (8 i 15 dni). Trzech pacjentów otrzymało antybiotyki (2 cefotaksym i 1 azytromycynę) i 3 acyklowiry. Trzech pacjentów zostało przyjętych na oddział intensywnej terapii dziecięcej, z których jeden (pacjent 2) wymagał intubacji i wentylacji mechanicznej ze względu na obniżony poziom świadomości i objawy przepukliny mózgu (nadciśnienie tętnicze i ciężka bradykardia), oprócz umieszczenia wewnątrzczaszkowego czujnika ciśnienia i terapii przeciwobrzękowej. Pacjent 8 przeszedł operację wodogłowia; po nieudanej ventriculostomii umieszczono zewnętrzny drenaż komorowy.
Progresja była korzystna u 8 pacjentów(czas obserwacji wynosił od 3 do 63 miesięcy, z wyjątkiem 9 pacjenta, który nie był bezobjawowy 11 dni po wystąpieniu objawów, nie był leczony). Po 4 miesiącach obserwacji pacjent 8 wykazywał łagodną do umiarkowanej lewostronną niedowład połowiczy po krwotoku wewnątrzporodowym z udziałem wewnętrznej kapsułki i wzgórza, co było powikłaniem chirurgicznym.
dyskusja
ostre zapalenie móżdżku, którego częstość występowania jest nieznana, wydaje się być raczej słabo zdiagnozowane niż rzadkie.1,4 nasza seria obejmuje 9 pacjentów zdiagnozowanych w okresie 9 lat, chociaż niektóre przypadki (szczególnie łagodne przypadki, jak u pacjenta 6) mogły łatwo pozostać niewykryte, ponieważ identyfikacja stanu wymaga wysokiego poziomu podejrzenia, a w większości przypadków badania MRI.
chociaż niektórzy autorzy odróżniają ostre zapalenie móżdżku od postinfekcyjnej ostrej ataksji móżdżku (ACA),4 inni uważają go za najcięższą postać tego samego procesu autoimmunologicznego/zapalnego zaangażowanego w ACA.
ACA charakteryzuje się nagłym początkiem niestabilności chodu bez objawów oponowych, napadami drgawkowymi, zmienionym poziomem świadomości lub objawami neurologicznymi niewyjaśnionymi zmianami w rombowo-mózgowym ciele.Ostre zapalenie móżdżku może objawiać się szerszym zakresem objawów, w tym objawami móżdżku, ataksją, wymiotami, bólem głowy, gorączką, objawami opon mózgowo-rdzeniowych, drgawkami i zmienionym poziomem świadomości. MRI pokazuje prawidłowe wyniki lub nieswoiste odkrycia u pacjentów z ACA, 11-13 ale ujawnia jednostronne lub obustronne hiperintensywności kory móżdżkowej u pacjentów z ostrym zapaleniem móżdżku. Nie można wykluczyć zapalenia móżdżku bez badania MRI.
jej przebieg kliniczny jest bardzo zmienny, począwszy od stosunkowo łagodnego, samoograniczonego procesu do postaci piorunującej z ostrym wodogłowiem, ciężkim nadciśnieniem wewnątrzczaszkowym i ryzykiem zgonu. W naszej serii niektórzy pacjenci postępowali korzystnie bez specyficznego leczenia (pacjenci 4 i 9), podczas gdy inne, cięższe przypadki (pacjenci 2 i 8) wiązały się z wysokim ryzykiem życiowym. Żaden pacjent nie zmarł, chociaż pacjent 8 miał ciężkie następstwa ze względu na stopniowy postęp choroby i powikłania chirurgiczne.
objawy kliniczne ostrego zapalenia móżdżku są bardzo różne13; główną postacią objawów jest nadciśnienie wewnątrzczaszkowe (związane z bólem głowy, nudnościami, wymiotami, obniżonym poziomem świadomości i (lub) sennością), chociaż u pacjentów mogą występować inne, mniej specyficzne objawy, w tym gorączka. Nadciśnienie wewnątrzczaszkowe może być spowodowane obturacyjnym wodogłowiem wtórnym do kompresji wywieranej przez zapalenie akweduktu Sylwiusza i czwartej komory. U pacjentów mogą występować objawy móżdżku: ataksja, dyzartria, dysmetria lub drżenie intencyjne. U pięciu pacjentów z naszej serii wystąpiły objawy nadciśnienia śródczaszkowego, a u czterech objawy móżdżku.
neuroobrazowanie jest niezbędne do diagnozy. Nasze Wyniki (Tabela 3) pokazują, że MRI jest techniką diagnostyczną z wyboru, ponieważ jest to narzędzie, które najlepiej identyfikuje zapalenie ośrodkowego układu nerwowego. Jeśli objawy utrzymują się pomimo prawidłowych początkowych wyników MRI, należy wykonać dodatkowe badanie MRI; u pacjenta 7 drugie badanie MRI wykonane 7 dni po wstępnym badaniu doprowadziło do rozpoznania ostrego zapalenia móżdżku. CT jest nieskuteczne w diagnozowaniu procesów zapalnych w ogóle, a ten podmiot w szczególności. Jego przydatność ogranicza się do wykrycia pośrednich objawów zajęcia tylnego dołu, takich jak wodogłowie trójdzielne i zmiany morfologiczne struktur znajdujących się w regionie, obserwowane u 3 naszych pacjentów.
badania laboratoryjne przyczyniły się niewiele, co potwierdza, że diagnoza ma głównie charakter kliniczny i radiologiczny (Tabela 2). Według literatury do 24% przypadków ostrego zapalenia móżdżku jest związanych z szerokim zakresem czynników zakaźnych, w tym wirusem odry, różyczki, świnki, wirusem ospy wietrznej i półpaśca, wirusem Epsteina-Barr, wirusem opryszczki pospolitej 1, rotawirusem, cytomegalowirusem, poliowirusem, wirusem grypy, wirusem syncytialnym układu oddechowego, coxsackiewirusem, salmonellą, Borrelią, Bordetellą, Coxiella, Streptococcus pneumoniae i Mycoplasma pneumoniae.1,15-17 w naszej serii zakażenie wykryto tylko u 2 pacjentów (ludzki wirus opryszczki 6 u pacjenta 3 i Mycoplasma pneumoniae u pacjenta 5). Co ciekawe, u tych 2 pacjentów nie stwierdzono leukocytozy i tylko nieznacznie zwiększono poziom białka C-reaktywnego (0,85 i 1,22 mg / dL). Analiza płynu mózgowo-rdzeniowego (nakłucie lędźwiowe wykonywano tylko u pacjentów bez przeciwwskazań do zabiegu z powodu podejrzenia nadciśnienia śródczaszkowego) nie wykazała żadnych nieprawidłowości, z wyjątkiem podwyższonego stężenia białka u pacjentów zakażonych ludzkim wirusem herpeswirusa 6 (1,73 g/l) i u pacjenta 9 (1,03 g/L); jest to zgodne z literaturą.
chociaż niewiele badań dotyczyło mechanizmów chorobotwórczych tej jednostki, dostępne dowody wskazują na obrzęk wywołany przez mechanizmy autoimmunologiczne i związany z naciekami limfocytowymi i eozynofilowymi bez oznak demielinizacji; jest to główna różnica między ostrym zapaleniem móżdżku a ostrym rozsianym zapaleniem mózgu i rdzenia. Uważa się, że w chorobie pośredniczą mechanizmy autoimmunologiczne, ponieważ zwykle objawia się ona po zakażeniu i jest związana z obecnością przeciwciał przeciwko komórkom Purkinjego, centrosomomom, receptorom glutaminianowym, gangliozydom, kardiolipinie i dekarboksylazie kwasu glutaminowego.15,18-21 patofizjologia ostrego zapalenia móżdżku nie została jednak w pełni poznana.
należy rozważyć leczenie przeciwdrobnoustrojowe u tych pacjentów, ponieważ ostre zapalenie móżdżku może być związane z wieloma patogenami: ataksja może być objawem wirusowego zapalenia mózgu lub bakteryjnego zapalenia opon mózgowych. Empiryczne leczenie antybiotykami jest niezbędne, gdy nie można wykonać nakłucia lędźwiowego ze względu na ryzyko przepukliny mózgowej.22-24
ostre zapalenie móżdżku to nagły przypadek medyczny i chirurgiczny; duże dawki kortykosteroidów wydają się być podstawą skutecznego leczenia. Jednak przydatność tych leków i rola innych terapii adiuwantowych jest przedmiotem wielu dyskusji; nie opublikowano wytycznych konsensusu dotyczących leczenia tego podmiotu. Oprócz zmniejszenia obrzęku mózgu, który może odgrywać kluczową rolę w zmniejszaniu rozszerzania komór i wynikającego z tego nadciśnienia wewnątrzczaszkowego, kortykosteroidy mają działanie immunomodulujące.25 W Serii 7 pacjentów z zapaleniem móżdżku, Göhlich-Ratmann i wsp.U 3 pacjentów otrzymujących duże dawki kortykosteroidów uzyskano całkowite wyleczenie, podczas gdy żaden z 4 pacjentów, którzy zmarli lub wykazali następstwa choroby, nie był leczony kortykosteroidami. Inne serie, takie jak te opublikowane przez Roldan et al.25 i Noguera-Julián et al., 27 wykazują lepsze długoterminowe rokowanie i krótszy czas trwania choroby w związku z leczeniem kortykosteroidami.
w leczeniu ostrego zapalenia móżdżku zaproponowano inne leki immunomodulujące, w tym immunoglobuliny dożylne i plazmaferezę.3, 4,a nawet ACA.28-30
może być konieczne bardziej agresywne podejście, w tym umieszczenie drenażu Komory zewnętrznej31 i operacja dekompresji tylnej fosy. W naszej serii tylko jeden pacjent wymagał zewnętrznego drenażu komorowego (początkowo próbowano wykonać ventriculostomię).
ostre zapalenie móżdżku wydaje się być częstszym schorzeniem niż wcześniej sądzono. Diagnoza wymaga wysokiego poziomu podejrzenia i nagłego rezonansu magnetycznego mózgu.
konflikty interesów
autorzy nie mają prawa deklarować konfliktów interesów.