jak wiadomo, staranne planowanie przedoperacyjne jest niezbędne, aby odnieść sukces w operacji zaćmy. Niezależnie od tego, czy pytamy o zastosowanie leków rozrzedzających krew, oceniamy zdolność pacjenta do leżenia płaskiego, czy identyfikujemy zmiany anatomiczne, takie jak słabe zonule lub płytka komora przednia, nasz sukces zależy w dużej mierze od znalezienia źródeł potencjalnych powikłań przed operacją i dostosowania naszego podejścia w razie potrzeby.
jedną z głównych trudności jest obecność patologii rogówki, która powoduje zmętnienie i utrudnia wyraźny widok przez rogówkę do soczewki, zwiększając prawdopodobieństwo niedokładnych obliczeń IOL. Najczęstsze przyczyny tego typu patologii rogówki obejmują bliznę centralną, ciężką chorobę powierzchni rogówki, niedobór komórek macierzystych limbal i dysfunkcję komórek śródbłonka. W tym artykule zajmiemy się każdym z tych źródeł „pochmurnych” rogówek i przedstawimy wskazówki, które pomogą Ci pewnie odpowiedzieć na wyzwania, jakie przed nimi stoją.
Optymalizacja powierzchni oka
przed wykonaniem obliczeń IOL dla pacjenta z mętną rogówką należy odpowiednio leczyć powierzchnię oka. Ten krok pomaga zapewnić dokładne odczyty biometrii i topografii, które mogą się znacznie zmienić przed i po leczeniu. Dodatkowo, leczenie chorób powierzchni oka nie tylko poprawia wizualizację podczas operacji, ale także zmniejsza ryzyko, że oporna choroba może stwarzać po operacji. Co najważniejsze, Kontrola OSD doprowadzi do lepszego ogólnego wyniku refrakcji i większego zadowolenia pacjenta.
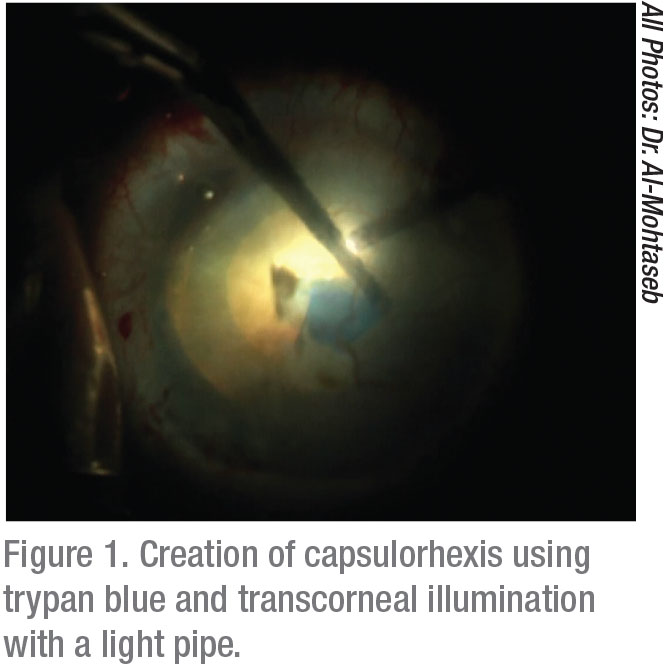
Keratometria jest niezbędna do opracowania dobrego podejścia do tych pacjentów. Patrzenie na pierścienie placido pomaga zdiagnozować subtelne przypadki choroby nabłonkowej błony podstawnej, na przykład. Jeśli to konieczne, wykonać oczyszczenie nabłonka lub laser excimerowy fototerapeutyczne keratektomii co najmniej trzy miesiące przed uzyskaniem końcowych obliczeń IOL dla tych pacjentów.1 Brak identyfikacji obecności EBMD doprowadzi do niedokładnego doboru IOL i niezadowolonych pacjentów ze słabymi wynikami wizualnymi.
mniej powszechne, ale poważniejsze stany, które mogą prowadzić do złej wizualizacji, obejmują zespół Stevensa-Johnsona2 i chorobę przeszczep przeciwko gospodarzowi. Przedoperacyjne środki zapobiegawcze i stabilizujące są kluczem do osiągnięcia zadowalających efektów wizualnych w tych przypadkach. Zarówno w SJS, jak i przeszczep przeciw gospodarzowi, zapalenie prowadzi do zmian, predysponujących pacjentów do ciężkiej suchości, kompromisu spojówek, niedoboru produkcji łez i choroby marginesu powieki. Ponieważ manipulacja chirurgiczna może zaostrzyć proces chorobowy, musisz agresywnie kontrolować każdą chorobę powierzchniową lub istniejące zapalenie.
zabiegi do rozważenia
rozważ szerokie zbrojenie podczas przygotowywania powierzchni oka do operacji. Możesz spróbować częstego stosowania sztucznych łez bez konserwantów, miejscowych kortykosteroidów, miejscowych 0,05% cyklosporyny (Restasis, Allergan) lub 0,5% lifitegrastu (Xiidra, Shire) i / lub łez serum.
zabiegi te mogą jednak nie wystarczyć, a zastosowanie przeszczepu błony owodniowej, bandażowania soczewek kontaktowych, tarsorafii lub Prose (protezy zastępującej ekosystem powierzchni oka) soczewki (BostonSight) może być przydatne w ciężkich przypadkach, zarówno przed, jak i po zabiegu.
pacjenci z opryszczką oka lub półpaścem w wywiadzie powinni być dokładnie poinformowani o zwiększonym ryzyku reaktywacji choroby.
ogólnie rzecz biorąc, pacjenci nie powinni mieć dowodów na czynne zakażenie przez co najmniej trzy miesiące przed zabiegiem chirurgicznym.Nie istnieją jasne wytyczne dotyczące profilaktyki przeciwwirusowej. Jednak u pacjentów, którzy nie są jeszcze leczeni, należy rozważyć rozpoczęcie leczenia profilaktycznego (w zależności od rodzaju poprzedniego zakażenia)przez co najmniej tydzień przed zabiegiem. Kontynuuj tę terapię przez okres do sześciu miesięcy po zabiegu chirurgicznym, aż do zaprzestania stosowania miejscowych sterydów.
oprócz stosowania tych strategii, może być konieczne podjęcie próby transplantacji komórek macierzystych w celu optymalizacji powierzchni i widoku przez rogówkę przed zabiegiem chirurgicznym w przypadkach niedoboru komórek macierzystych limbal i ciężkiej spojówki rogówki.
planowanie przedoperacyjne
gdy kontrola istniejących wcześniej patologii zostanie zoptymalizowana w jak największym stopniu, wizualizacja za pomocą mętnej rogówki powinna się poprawić i można ją zmaksymalizować za pomocą określonych strategii chirurgicznych.
jak w przypadku wszystkich operacji zaćmy, prawidłowy dobór soczewek jest kluczem do osiągnięcia dobrego wyniku. Jednak zmętnienie rogówki, które utrzymuje się nawet po zoptymalizowaniu powierzchni, może uniemożliwić dokładne odczyty biometrii, chociaż jest to prawdą w mniejszym stopniu w przypadku nowszych systemów biometrii optycznej. Jeśli obawiasz się, że wyniki biometrii nie są dokładne, możesz użyć średnich odczytów K (~45) lub keratometrii z innego oka jako rozsądnej alternatywy.
powinieneś zdecydowanie rozważyć użycie trzyczęściowego IOL; takie soczewki zapewniają kilka opcji w przypadku kompromisów przednich lub tylnych torebek, w tym umieszczenie IOL w sulcus, z lub bez przechwytywania optycznego i twardówki fiksacji.
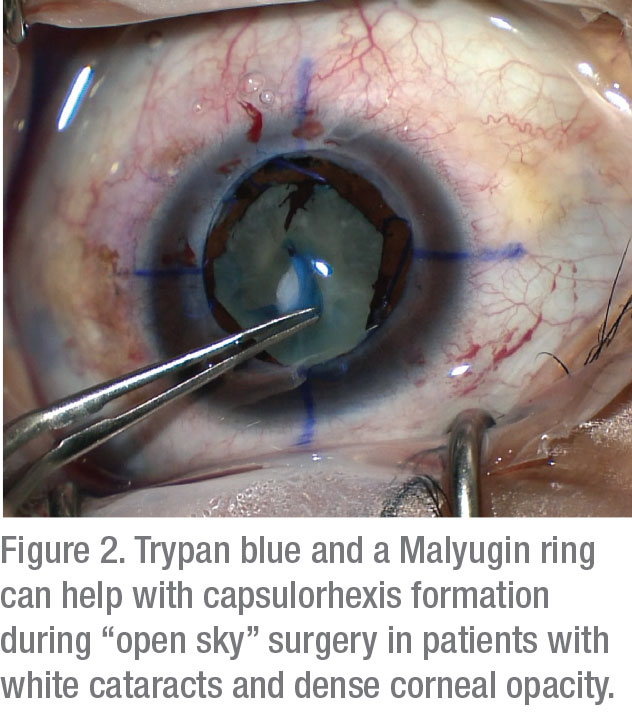
na sali operacyjnej wykazano dwie taktyki poprawiające wizualizację: barwienie torebek i regulację oświetlenia. Jedno z badań wykazało, że stosowanie 0,06% błękitu trypanu znacznie poprawia BCVA u pacjentów z zmętnieniem rogówki.5 chociaż zakroplenie tej plamy może sprawić, że kapsułka stanie się krucha, wypłata ulepszonej wizualizacji znacznie przewyższa nieznaczne ryzyko tego efektu ubocznego.
korekty oświetlenia, które mogą poprawić wizualizację, obejmują użycie ustawień od niskich do średnich w celu zmniejszenia rozproszenia wstecznego. W przypadku znacznego zmętnienia rogówki, przezskórne ukośne oświetlenie jest idealne.6 zastosowanie tej nowszej strategii może znacznie poprawić widok komory przedniej. Wykazano,że metoda ta zwiększa sukces w szerokim zakresie operacji odcinka przedniego od momentu jej opisania7. Technika ta wymaga użycia Źródła światła o małej średnicy, zwykle rury świetlnej używanej z maszyny do witrektomii. Oświetlenie żyrandola jest umieszczone w paracentezie; gdy jest używane podczas barwienia torebek, pozwala wygodnie utworzyć torebkę i wykonać fakoemulsyfikację.
aby zmniejszyć ryzyko przedniego Rozdarcia torebki lub radializacji podczas budowy rhexis w oku pacjenta, rozważ kroki, które mogą zmniejszyć ciśnienie tylne:
dodatkowo Uruchom rhexis z optymalną wizualizacją z dala od krycia, aby zapewnić idealną inicjację i kontrolę przed przejściem w kierunku obszarów o gorszym widoku.
wyzwania dotyczące śródbłonka
w przypadkach dysfunkcji śródbłonka, najczęściej obserwowanej w dystrofii Fuchsa w połączeniu z zaćmą o istotnym znaczeniu wizualnym, zalecamy wykonanie zabiegów łączonych obejmujących fakoemulsyfikację i keratoplastykę śródbłonka (Dsek)descemet’ s stripping endothelial keratoplasty 9 lub DMEK 's membrane endothelial keratoplasty (DMEK) Descemet’ s.10
połączone podejścia są bardziej opłacalne, przyspieszają odzyskiwanie wzroku i zapobiegają konieczności wielu operacji. Jedno duże badanie nie wykazało różnicy w częstości powikłań, utraty komórek śródbłonka, powodzenia przeszczepu lub poprawy wzroku związanej z którymkolwiek z tych podejść, w porównaniu do operacji sekwencyjnej (DMEK, a następnie operacji zaćmy).U pacjentów ze znacznym astygmatyzmem można również rozważyć operację sekwencyjną, o ile rogówka jest stabilna przed pomiarem IOL i implantacją TORYCZNEGO IOL.
jednak, jeśli masz pacjenta, który zdecydowanie potrzebuje przeszczepu rogówki, ale zastanawiasz się, czy skorzystałby z zabiegu zaćmy w tym samym czasie, pamiętaj, że same procedury przeszczepu śródbłonka mogą zwiększyć ryzyko powstawania zaćmy, szczególnie u pacjentów powyżej 50 roku życia, którzy mają płytkie Komory przednie.
dlatego też, u pacjentów, u których ryzyko powstawania zaćmy jest mniejsze (pacjenci młodsi i pacjenci z głębokim OZW), należy zdecydowanie rozważyć samą procedurę przeszczepu. U starszych pacjentów lub osób z płytkim ACs, Robienie procedury skojarzonej może być lepszym wyborem, ponieważ wcześniejsze powstawanie zaćmy jest większe ryzyko u tych osób.
Porady dotyczące chirurgii skojarzonej
jeśli łączysz DSEK / DMEK i operację zaćmy u tych pacjentów, użyj spójnych lepkosprężystych, aby zminimalizować ingerencję w przeszczep, pamiętając, że dyspergatory są trudniejsze do całkowitego usunięcia. Unikaj uszkodzenia optycznego IOL przeszczepu, konstruując nieco mniejszy capsulorhexis i stosując wewnątrzmaciczne miotyki, minimalizując przednie przemieszczenie IOL. Na koniec zauważ, że po DSEK i DMEK odnotowano przesunięcia hiperopiczne.13 bardziej krótkowzroczny cel refrakcji (-0,5 d do-1D dla DMEK i -0,75 d do-1,5 D dla DSEK) może w razie potrzeby ułatwić emmetropię.
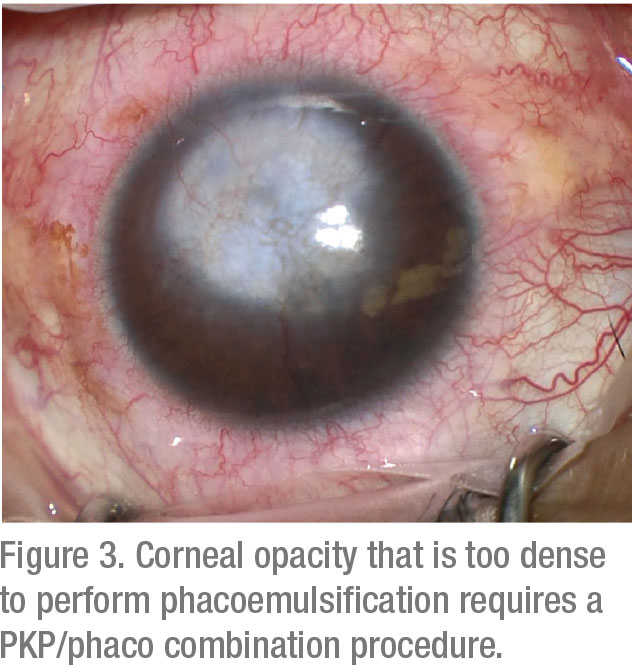
u pacjentów z ciężkimi bliznami rogówki i zmętnieniem, połączenie penetrującej keratoplastyki z ekstrakcją zaćmy oferuje oczekiwane korzyści w postaci zapobiegania potrzebie drugiego zabiegu chirurgicznego i zmniejszania ryzyka utraty komórek śródbłonka.
jednak zrozum, że pooperacyjne efekty refrakcji są nieprzewidywalne i mogą być znacznie rozczarowujące po zastosowaniu tego podejścia. Jedno badanie wykazało tylko 62-procentowy wskaźnik emmetropii w ciągu 2 D. 14
połączenie PKP i fakoemulsyfikacji można rozważyć u pacjentów, którzy chcą nosić soczewki kontaktowe, pragną szybkiego powrotu do zdrowia i chcą uniknąć wielu operacji. W przeciwnym razie preferowana jest operacja Sekwencyjna po osiągnięciu stabilności refrakcji (Zwykle wymagająca co najmniej jednego roku).
jeśli zmętnienie zrębu jest bardziej przednie, należy pamiętać, że wykazano, że głęboka przednia keratoplastyka blaszkowa daje bardziej przewidywalne efekty refrakcyjne i szybszą regenerację wzroku, jeśli jest połączona z operacją zaćmy, w porównaniu do połączonego zabiegu PKP.U pacjentów z ciężkimi bliznami na środkowej rogówce—szczególnie w przypadku SJS i przeszczep przeciwko gospodarzowi-należy rozważyć ekstrakcję zaćmy pozakapsułkowej. Jeśli kontynuujesz fakoemulsyfikację, zalecane są niskie ustawienia aspiracji. Szycie ran u tych pacjentów jest również ważne.
No Magic Bullet
jak widać, operacja zaćmy przez „mętną” rogówkę stanowi wiele wyzwań, które wymagają starannego planowania przedoperacyjnego i strategii śródoperacyjnych, aby osiągnąć zadowalający wynik wizualny.
chociaż żadne pojedyncze podejście nie może zagwarantować sukcesu, korzystając z wskazówek zawartych w tym artykule, zwłaszcza w odpowiednich kombinacjach, możesz zminimalizować wiele możliwych do uniknięcia, rozczarowujących wyników. Recenzja
Dr. Al-Mohtaseb jest profesorem nadzwyczajnym okulistyki i dyrektorem programu rezydencyjnego, Cornea, Cataract & Refractive Surgery, w Baylor College Of Medicine w Houston.
Dr Naguib jest rezydentem 2 roku okulistyki w Baylor College Of Medicine.
ani Dr Al-Mohtaseb, ani Dr Naguid nie zgłaszają żadnych istotnych interesów finansowych w odniesieniu do wymienionych produktów.
1. Jeng BH, Dupps WJ, Meisler DM, Schoenfield L. Oczyszczanie nabłonkowe w leczeniu nieprawidłowości błony nabłonkowej podłoża zbiegają się z zaburzeniami śródbłonka. Cornea 2008;27: 10: 1207-1211.
2. Narang P, Mohamed a, Mittal V, Sangwan VS. Cataract surgery in chronic Stevens-Johnson syndrome: Aspects and outcomes. Br J Ophthalmol 2016;100: 11: 1542-1546.
3. He Y, de Melo Franco R, Kron-Gray MM, et al. Wyniki operacji zaćmy w oczach z poprzednim półpasiec ophthalmicus. J Cataract Refract Surg 2015; 41: 4: 771-777.
4. Sykakis E, Karim R, Parmar DN. Leczenie pacjentów z wirusem opryszczki pospolitej choroby oczu po operacji zaćmy w Wielkiej Brytanii. J Zaćma Załamanie Surg 2013;39:8:1254-1259
5. Panda a, Krishna SN, Dada T. efekt fakoemulsyfikacji w oczach z zaćmą i zmętnieniem rogówki częściowo zasłaniającym okolice źrenic. Nepal J. 2012;4:2:217-223.
6. Yokokura S, Hariya T, Uematsu m, et al. Skuteczność oświetlenia żyrandola w połączeniu z operacją zaćmy i keratoplastyką penetrującą. Cornea 2015;34:3: 275-278.
7. Oshima Y, Shima C, Maeda N, Tano Y. Żyrandol retroillumination-wspomagane oscylacje skrętne do operacji zaćmy u pacjentów z ciężkim zmętnieniem rogówki. J Cataract Refract Surg 2007;33: 12: 2018-2022.
8. Shimomura Y, Hosotani H, Kiritoshi a, Watanabe H, Tano Y. witrektomia rdzenia poprzedzająca zabieg potrójnej rogówki u pacjentów z wysokim ryzykiem podwyższonego ciśnienia w komorze tylnej. JPN J Ophthalmol 41:4:251-254
10. Cena FW, Cena MO. Combined cataract / DSEK / DMEK: changing expectations. Asia-Pacific J Ophthalmol (Phila). 2017;6:4:388-392.
11. Chaurasia S, Price FW Jr, Gunderson L, et al. Keratoplastyka śródbłonka membranowego Descemet: wyniki kliniczne pojedynczych lub potrójnych zabiegów (w połączeniu z operacją zaćmy). Okulistyka. 2014;121:454-458.
12. Cena MO, Cena DA, Fairchild KM i in. Szybkość i czynniki ryzyka powstawania i ekstrakcji zaćmy po Descemet stripping endothelial keratoplasty. Br J Ophthalmol. 2010;94:1468-1471
13. Schoenberg ED, Price FW, Miller J, McKee Y, Price MO. Refrakcyjne efekty zabiegów potrójnej keratoplastyki śródbłonka (w połączeniu z operacją zaćmy). J Cataract Refract Surg. 2015; 41: 6:1182-1189.
14. Crawford GJ, Stulting RD, Waring GO, Van Meter WS, Wilson LA. Potrójna procedura. Analiza wyniku, refrakcji i obliczenia mocy soczewki wewnątrzgałkowej. Ophthalmology 1986;93: 6: 817-824.
15. Den S, Shimmura S, Shimazaki J. operacja zaćmy po głębokiej keratoplastyce blaszkowej przedniej i penetrującej keratoplastyce w oczach dopasowanych do wieku i choroby. J Cataract Refract Surg 2018; 44: 4: 496-503.